Tyберкулез и беременность, ВИЧ, сахарный диабет
 Центр тяжести в отечественном здравоохранении смещается от стационарной к квалифицированной амбулаторной помощи.
Центр тяжести в отечественном здравоохранении смещается от стационарной к квалифицированной амбулаторной помощи.
Если 10 лет назад больной туберкулёзом 6-10 мес. находился в стационаре и все его нефтизиатрические проблемы решали либо врачи ПТД, либо приглашённые консультанты, то теперь вполне реально больной может пробыть в стационаре всего 1-3 мес., а со всеми вопросами, не имеющими отношения к лечению туберкулёза, обратиться к участковому терапевту, семейному врачу или участковому педиатру.
Туберкулез и беременность
Этот вопрос волнует врачей давно. Бытовало мнение, что туберкулёз передаётся по наследству. Врождённый туберкулёз развивается, если во время беременности происходит внутриутробное заражение плода М. tuberculosis через пупочную вену и плаценту или в результате заглатывания плодом амниотической жидкости, содержащей микобактерии. Во всех случаях беременная бывает больна активным туберкулёзом. Если внутриутробного заражения не происходит, больная открытой формой лёгочного туберкулёза может родить здорового ребёнка.
Решение вопроса о сохранении беременности лежит как на женщине, так и на лечащем враче. Чаще проблемы возникают вследствие возможного влияния противотуберкулёзных препаратов на организм беременной и плода. Лечащий врач должен настаивать на прерывании беременности при фиброзно-кавернозном, хроническом диссеминированном или распространённом цирротическом туберкулёзе, осложнённом ЛСН; при вновь выявленном прогрессирующем туберкулёзе; сочетании туберкулёза с сахарным диабетом или другими хроническими заболеваниями. Повторно беременеть рекомендуют не ранее чем через 2-3 года.
30-40 лет тому назад для врача было постулатом, что больная туберкулёзом девушка не должна выходить замуж, женщина не должна беременеть, беременная не должна рожать, а родившая не должна кормить грудью. Во всём этом есть здравый смысл, и если есть возможность, лучше придерживаться этих постулатов, отложив вступление в брак и материнство до полного излечения. Существующие профилактические мероприятия направлены больше на ребёнка. Перед выпиской родильницы она и все жители квартиры, где будет находиться новорождённый, должны пройти флюорографию или рентгенографию органов грудной клетки.
Однако жизнь распоряжается иначе. Пациентки нередко беременеют не покидая стационара или туберкулёзного санатория. Случается и так, что туберкулёз выявляют у уже беременной или кормящей женщины. С правовой и этической точки зрения нет никаких ограничений для вступления в брак мужчин и женщин, страдающих туберкулёзом. Более того, нередко семью образуют люди, нашедшие друг друга в противотуберкулёзном санатории.
Всё это требует как от фтизиатров, так и от акушеров-гинекологов знания проблем сочетания туберкулёза и беременности.
Беременность приводит к мобилизации всех резервов женского организма. Построение костной системы плода требует повышенного расхода кальция будущей матерью, происходит деминерализация, способная привести к размягчению очагов Гона или кальцинатов в лимфатических узлах и активации латентного процесса - эндогенной реактивации. Особенно неблагоприятны первые 3 мес беременности; на них приходится 1/3 обострении, встречающихся в период беременности, родов и вскармливания. В этот период непроста и диагностика туберкулёза, поскольку инфекция может маскироваться признаками раннего токсикоза.
Диагностика туберкулёза в период беременности должна включать тщательное бактериологическое исследование - многократное бактериоскопическое исследование мокроты, посевы. При скудности мокроты обязательны провоцирующие ингаляции. Рентгенологическое обследование должно быть щадящим. Нельзя применять рентгеноскопию и флюорографию.
Показаны рентгенограммы на больших плёнках либо современная низкодозная цифровая рентгенография с использованием компьютеров (не путать с КТ!). Рентгенотехник должен хорошо диафрагмировать пучок лучей на ограниченный участок грудной клетки, область живота и таза должна быть тщательно прикрыты просвинцованным резиновым фартуком. Наиболее неблагоприятны в период беременности первичные формы туберкулёза (включая экссудативный плеврит) и туберкулёз женских половых органов.
Беременность, возникшая у уже болеющей туберкулёзом женщины, может и благоприятно повлиять на течение заболевания. В литературе описаны случаи стабилизации и обратного течения процесса в этот период. Это связывают с тем, что гормональный фон у беременной имеет анаболическую направленность, диафрагма стоит высоко, как бы повторяя лечебное действие пневмоперитонеума.
В последние недели беременности больная туберкулёзом может чувствовать себя даже лучше, чем до беременности. В то же время благополучие может быть мнимым, даже серьёзные обострения во второй половине беременности могут носить характер холодной вспышки туберкулёза, то есть протекать без лихорадки и выраженной интоксикации при обширных поражениях органов и систем.
Наибольшую опасность для здоровья и жизни больной женщины представляет послеродовой период. 2/3 всех обострении туберкулёза, встречающихся во время беременности, родов и вскармливания приходится на первое полугодие после родов. Травма во время родов, кровопотеря, очередная эндокринная перестройка, лактация, эмоциональный стресс и уход за ребёнком - всё это факторы риска ухудшения течения туберкулёза и его генерализации. Без лечения вялотекущий процесс обостряется, локальные поражения могут привести к генерализованному поражению, отмечают выраженную интоксикацию и лихорадку.
Если женщина и члены её семьи твердо уверены в желании сохранить беременность на фоне туберкулёза, задача врача более не нервировать будущую мать, а сделать всё, чтобы сохранить ребёнка и женщину. Туберкулёз у беременных часто протекает неблагоприятно, ещё тяжелее тотчас после родов, поэтому нельзя откладывать начало химиотерапии. Химиопрофилактику изониазидом можно спланировать на послеродовой период.
Лечение туберкулёза у беременных отличается только тем, что нельзя назначать потенциально тератогенные и фетотоксичные туберкулостатики, включающие все аминогликозиды (стрептомицин, канамицин, флоримицин, амикацин), этионамид и протионамид, циклосерин и тиоацетазон. Считают, что изониазид относительно безопасен для беременных. Этамбутол и рифампицин также пригодны в этой ситуации. Рифампицин должен быть обязательным компонентом лечения при диссеминации и обширных поражениях.
Глюкокортикоиды показаны только в исключительных случаях, для плановой патогенетической терапии их применять нельзя, равно как и методы стимулирующей терапии. До VI мес беременности возможны операции на лёгких.
После родов лечение может быть более интенсивным, особенно если женщина не кормит ребёнка грудью. В случае грудного вскармливания исключены аминогликозиды. Изониазид назначают вместе с пиридоксином. Если у больной деструктивный туберкулёз, в послеродовом периоде показано наложение пневмоперитонеума.
Противотуберкулёзные препараты в той или иной степени проникают в молоко матери и попадают в организм ребёнка. Если ребёнку была введена вакцина БЦЖ, эти препараты могут подавить штамм и не дать развиться нестерильному иммунитету. В некоторых странах есть штампы БЦЖ, устойчивые к изониазиду.
По мнению экспертов ВОЗ, дитя не следует отлучать от матери, за исключением случаев её безнадёжно тяжёлого состояния. Если у матери нет бацилловыделения, ребёнку показано введение вакцины БЦЖ.
Если же мать выделяет микобактерии, сначала проводят туберкулиновую пробу, а при её отрицательном результате после введения БЦЖ рекомендуют исключить контакт ребёнка с матерью на 6 нед. её интенсивного лечения. Европейские врачи считают оптимальным грудное вскармливание в сочетании с химиотерапией матери. Ребёнку в этом случае проводится химиопрофилактика изониазидом в течение всего периода бактериовыделения у матери. БЦЖ вводят через 6-8 нед. после окончания химиопрофилактики, если ребёнок остался туберкулинотрицательным.
Туберкулез и сахарный диабет
До открытия антибиотиков частота сочетания туберкулёза и сахарного диабета составляла 40-50% всех больных сахарным диабетом. В 80-е годы нашего столетия она уменьшилась до 8%. Но и в нынешнее время больные сахарным диабетом мужчины подвержены риску заболеть туберкулёзом в 3 раза больше, чем женщины. У больных туберкулёзом в 8-10 раз чаще, чем у остального населения, выявляют латентно текущий сахарный диабет. Туберкулёзный процесс и химиотерапия отрицательно влияют на функцию поджелудочной железы и чувствительность к инсулину тканей организма. При диабете, развившемся на фоне остаточных неактивных изменений, возможен рецидив болезни, но течение туберкулёза относительно благоприятно.
Формы заболевания. Среди больных сахарным диабетом преобладают вторичные формы туберкулёза - большие инфильтративные формы и фиброзно-кавернозный туберкулёз. Туберкулиновые пробы при этом редко бывают пышными, что соответствует подавленному состоянию иммунных реакций. Наиболее тяжёлое течение туберкулёза отмечают при сахарном диабете, развившемся в детском и юношеском возрасте или после психической травмы, более благоприятное - у лиц пожилого возраста.
Химиотерапия. Начальный этап химиотерапии вновь выявленного больного с сочетанием туберкулёза и сахарного диабета должен проходить в условиях стационара. У пациентов с такой сочетанной патологией чаще встречают побочные реакции на туберкулостатики. Необходимо добиться стабилизации содержания сахара крови при одновременном применении противодиабетических и противотуберкулёзных препаратов (особенно рифампицина).
Срок лечения надо увеличить до 12 мес. и более. Необходимо тщательно наблюдать за возможными признаками диабетической ангиопатии (контроль состояния сосудов глазного дна, реография конечностей и т.д.), а в случае её появления сразу начинать лечение (продектин, трентал, курантил, димефосфон и др.). При диабетической ретинопатии с особенной осторожностью применяют этамбутол.
Диабетическая нефропатия ограничивает применение аминогликозидов. Полиневропатия, также свойственная диабету, затрудняет терапию изониазидом и циклосерином. При развитии кетоацидоза противопоказано применение рифампицина.
Тяжелее протекает заболевание, возникшее первым. Туберкулёз, к которому присоединился сахарный диабет, характеризуется острым течением, обширностью поражения лёгких, наклонностью к прогрессирующему течению. Сахарный диабет, начавшийся до туберкулёза, отличается более частыми комами, большей склонностью к развитию диабетических ангиопатии. Туберкулёз, развившийся на фоне диабета, характеризуется малыми симптомами, относительно медленно прогрессирует.
Проблема сочетанного течения этих двух заболеваний диктует необходимость систематического рентгено-флюорографического обследования больных сахарным диабетом. Больные сахарным диабетом с остаточными посттуберкулёзными изменениями подлежат обязательному контролю и наблюдению по VII группе диспансерного учёта.
Практика показывает, что успех лечения туберкулёза высок только при условии компенсации обменных нарушений. Известно, что инсулин благоприятно влияет на течение туберкулёзного процесса, поэтому в активную фазу целесообразно для лечения, направленного на уменьшение содержание сахара в крови, выбрать инсулин. Если в комплексном лечении применяют глюкокортикостероиды, концентрацию углеводов необходимо компенсировать увеличением дозы инсулина.
Отечественная медицина имеет позитивный опыт хирургического лечения туберкулёза у больных сахарным диабетом, однако длительность химиотерапии у пациентов с таким сочетанием существенно больше, чем без диабета.
Туберкулез и ХНЗЛ
Сочетание туберкулёза и ХНЗЛ существенно затрудняет диагностику и лечение, увеличивает вероятность инвалидизации пациентов. Известно, что рецидивы туберкулёза на фоне ХНЗЛ протекают торпидно и сопровождаются развитием выраженного фиброза. Частые обострения ХНЗЛ могут быть масками ранней фазы реактивации туберкулёза.
Хронический обструктивный бронхит (ХОБ) - заболевание, характеризующееся хроническим диффузным неаллергическим воспалением бронхов, ведущее к прогрессирующему нарушению лёгочной вентиляции и газообмена по обструктивному типу и проявляющееся кашлем, одышкой и выделением мокроты, не связанными с поражением других органов и систем. Его неотъемлемое свойство - прогрессирование процесса от обострения к обострению.
Перестройка эпителия дыхательных путей у таких больных приводит к нарушению мукоцилиарного клиренса, то есть нарушению нормальной санации дыхательных путей. Это снижает естественную резистентность к аэрогенным инфекциям. Неспецифическая флора, - фактор прогрессирования ХОБ, приводящий к микробной сенсибилизации организма, снижающий иммунные силы.
Характерный признак ХОБ - хронический кашель - приводит к позднему обращению пациента к фтизиатру. В большинстве случаев больные ХОБ - курильщики. Известно, что табачный дым воздействует не только на человека, но и на микобактерии, учащая случаи их мутаций с образованием форм, устойчивых к медикаментозным препаратам.
Течение туберкулёза у больных ХОБ протекает менее благоприятно и требует в порядке первичного обследования исследовать мокроту на наличие нетуберкулёзной микрофлоры с определением её устойчивости к антибиотикам, а также исследовать функцию внешнего дыхания (спирограмма и кривая поток-объём) с оценкой обратимости бронхообструктивного синдрома (тест-ингаляция бронхолитика при наличии обструкции).
Лечение
• Базисным бронхолитиком при лечении ХОБ с< 1995 г. во всём мире признан ипратропиума бромид (атровент) в виде дозированного аэрозоля или раствора для ингаляций, проводимых 3-4 раза/день в течение нескольких месяцев. При тяжёлой обструкции рекомендуют беротек в ингаляциях по 2 дозы 3 раза/день, по мере улучшения бронхиальной проходимости лучше перейти на более безопасный атровент.
• Крайне тяжёлую обструкцию можно облегчить курсами ингаляционных стероидов в течение 1-2 мес. Предпочтение следует отдать ингакорту или фликсотиду. В этот период контроль за специфической химиотерапией должен быть особенно строгим. Одновременно необходимы адекватная муколитическая терапия: фитопрепарат "Бронхикум", бромгексин, амброксол, N-ацетилцистеин (АЦЦ, флуимуцил) и обучение пациента рациональному отхаркиванию.
• Антибактериальные препараты лучше назначать, исходя из вида и чувствительности высеянного возбудителя. Среди антибиотиков широкого спектра действия сначала лучше использовать препараты пенициллинового ряда, аминопенициллины (особенно активированные, типа аугментина). Препаратами выбора считают макролиды, особенно новые - ровамицин, сумамед, фромилид (кларитромицин). Если назначают эритромицин, таблетки должны быть в облатках. Эффективны могут быть пневмотропные фторхинолоны (офлоксацин, ципрофлоксацин, ломефлоксацин).
• Больным туберкулёзом не следует назначать аминогликозиды широкого спектра действия и другие препараты с выраженным влиянием на VIII пару черепных нервов, нефро- и нейротоксичные препараты.
Бронхиальная астма. В соответствии с глобальной стратегией ВОЗ по бронхиальной астме (1995г.), эту нозологию определяют как хроническое воспалительное заболевание дыхательных путей, связанное с гиперреактивностью бронхов, бронхиальной обструкцией и респираторными симптомами.
Ведущую роль в воспалительной реакции играют эозинофилы. Бронхообструктивный синдром при астме обусловлен острым бронхоспазмом, отёком стенки бронха, формированием слизистых пробок и перестройкой стенки бронха. Решающее значение имеет атопия - предрасположенность к развитию IgE-зависимого ответа на воздействие факторов окружающей среды, аллергенов. Атопия - наиболее достоверный предрасполагающий к астме фактор.
Лечение больных с персистирующими формами бронхиальной астмы и туберкулёзом на начальном этапе лучше проводить в стационаре, поскольку назначение туберкулостатиков может изменить фармакокинетику бронхорасширяющих препаратов (теофиллина, стероидов) и потребовать коррекции доз. У этих больных выше вероятность формирования аллергических реакций на туберкулостатики и препараты патогенетического действия. В целом же химиотерапию туберкулёза проводят без особенностей, с акцентом на сотрудничество и контроль за приёмом препаратов при назначении стероидов.
Современный подход к лечению бронхиальной астмы строится на ступенчатой терапии, в соответствии с глобальной стратегией лечения и профилактики бронхиальной астмы (Global Initiative For Asthma, GINA).
• Первая ступень, или интермиттирующая астма, проявляется симптомами реже 1 раза в неделю. Обострения заболевания короткие (от нескольких часов до нескольких дней), а ночные симптомы (приступы кашля, хрипов или удушья) 2 раза в месяц или реже. Характерны отсутствие симптомов и нормальная функция лёгких между обострениями. Пик объёмной скорости выдоха (ПОС) или объём форсированного выдоха за 1 секунду (ОФВ,) обычно не менее 80% от должных, а их суточные колебания не превышают 20%.
Лечение. Препараты для экстренного оказания помощи - ингаляционные b 2-агонисты короткого действия, назначаемые только по необходимости. Некоторые больные с успехом используют атровент. Ингаляционные b 2-агонисты короткого действия или кромоны (интал, тайлед) рекомендуют перед нагрузкой.
• Вторая ступень, или лёгкая персистирующая астма, проявляет себя 1 раз в неделю или чаще, но реже 1 раза/день. Обострения заболевания могут нарушать активность и сон. Ночные симптомы астмы возникают чаще 2 раз в месяц. ПОС или ОФВ1 < 80% должных, а суточные колебания находятся в пределах 20-30%.
Лечение. Противовоспалительные препараты (кромоны или малые дозы ингаляционных стероидов) назначают курсами по несколько месяцев. Возможно добавление бронходилататоров пролонгированного действия (особенно при ночных симптомах) и атровента. Ингаляционные b 2-агонисты короткого действия пациент может использовать при необходимости, но частота их использования становится индикатором эффективности базисной противовоспалительной терапии.
• Третья ступень, или персистирующая астма средней тяжести, проявляет себя ежедневно. Обострения нарушают активность и сон. Ночные симптомы возникают чаще 1 раза в неделю. Больные испытывают потребность в ежедневном приёме b 2-агонистов короткого действия. ПОС или ОФВ1 в пределах 60-80% нормы, а их суточные колебания превышают 30%.
Лечение. Больным необходима ежедневная превентивная терапия ингаляционными стероидами и бронходилататорами пролонгированного действия (особенно при ночных симптомах). Следует отметить наличие отечественного ингаляционного стероида будесонида. Применяют комбинированные бронхолитики (сочетание b 2-миметиков с кромонами - дитек, интал-плюс). Возможна постоянная терапия кромонами или пролонгированными формами теофиллина.
• Четвёртая ступень, или тяжёлая персистирующая астма, проявляется постоянной симптоматикой и частыми обострениями. Физическая активность ограничена проявлениями бронхиальной астмы. ПОС или ОФВ1 60% нормы, а их суточные колебания превышают 30%.
Лечение. Необходимо длительное превентивное лечение - курсы пероральных глюкокортикоидов с переходом на высокие дозы ингаляционных стероидов и бронхолитические препараты длительного действия. При тяжёлых приступах применяют внутривенные капельные инфузии эуфиллина. Уместно заметить, что соотношение доз между таблетированными и инъекционными формами стероидов составляет 1:2-1:3, при переводе на приём внутрь дозу соответственно уменьшают ввиду более высокой концентрации в крови активного вещества.
Эмфизема формируется как вследствие бронхита и бронхиальной астмы, так и при хроническом течении туберкулёза. Адекватная терапия неспецифической и специфической патологии предупреждает и замедляет формирование пневмосклероза и эмфиземы, приводящих к формированию хронической лёгочной недостаточности и ЛСН. Тяжесть сопутствующих ХНЗЛ может стать серьёзной проблемой при выборе хирургической тактики лечения. При выраженной эмфиземе хирургический коллапс (торакопластика) не применяют.
Бактериологический контроль мокроты на наличие М. tuberculosis у больных с ХНЗЛ не менее 2 раз в год и рентгенологическое исследование в период обострения - надёжные методы раннего выявления туберкулёза в этой группе пациентов.
Туберкулез и психические заболевания
В крупных психиатрических стационарах обычно существует туберкулёзное отделение. Сочетание этих двух тяжёлых и социально значимых страданий взаимно отягощают друг друга. Общность этиологического фактора в настоящее время отрицают (были мнения о том, что шизофрению можно считать паратуберкулёзом). В то же время доказано, что нарушения функции центральной нервной системы сопровождаются снижением адаптации организма к окружающей среде и приводят к изменениям гомеостаза.
Доказано, что среди психически больных людей туберкулёз встречают чаще, чем в общей популяции. Смертность от туберкулёза среди больных шизофренией существенно превышает таковую у остального населения. Причины такого положения вещей: снижение иммунобиологической реактивности вследствие болезненно изменённой высшей нервной деятельности, обусловленное психозом неполноценное питание или отказ от пищи, изменения гигиенических навыков, облегчающие инфицирование туберкулёзом.
Известно, что у больных с сохранившейся способностью к труду туберкулёз протекает гораздо благоприятнее. В то же время встречают отдельные случаи улучшения шизофренической симптоматики при обострении туберкулёза. В других случаях наблюдают полную деградацию личности при шизофрении на фоне развития туберкулёза. Приведённые факты требуют от врачей-психиатров фтизиатрической настороженности и организации регулярного флюорографического обследования психически больных.
Лечение туберкулёза у психически больных проводят в соответствии с современными принципами в психиатрических учреждениях. Эти больные должны получать и психотропную терапию, учитывая переносимость и сочетаемость лекарственных средств. Имеются данные, что препараты фенотиазинового ряда способны оказывать противовоспалительное действие, уменьшают кислородное голодание тканей, снижают температуру тела. При лечении больных с тяжёлой ЛСН нельзя забывать, что седативные препараты угнетают дыхательный центр. При противотуберкулёзной терапии обязательно назначают витамины, контролируют функции печени и почек.
Туберкулез и алкоголизм
Регулярный приём алкоголя не только нарушает гомеостаз организма, приводит к токсическим поражениям печени, мозга и поджелудочной железы, но и ведёт к деградации личности, снижению критики и, как правило, снижению уровня жизни. Всё это в сочетании с нередкими контактами с асоциальными личностями приводит к высокому риску заражения туберкулёзом. У ранее переболевших туберкулёзом людей при регулярном злоупотреблении алкоголем наблюдаются рецидивы процесса.
Лица, страдающие хроническим алкоголизмом, часто уклоняются от профилактических осмотров. Алкоголик сам достаточно поздно обращается к врачу, поскольку недомогание, слабость, вегетативные расстройства он считает проявлением похмельного синдрома, а появление кашля объясняет себе курением.
Туберкулиновая чувствительность у больных туберкулёзом и алкоголизмом может быть отрицательной или пониженной, что может быть следствием как прогрессирующего туберкулёза, так и алиментарных расстройств с гиповитаминозами и диспротеинемией. Всё это приводит к тому, что у больных туберкулёзом, злоупотребляющих алкоголем, как правило, выявляют распространённые деструктивные процессы, а алкоголизм препятствует проведению эффективного лечения.
Вследствие этого происходит увеличение количества таких лиц в ПТД, особенно в группе с хроническими процессами. На учёт в психоневрологический диспансер попадают лица с тяжёлыми формами алкоголизма, тогда как истинная доля алкоголиков среди больных туберкулёзом остаётся фактически неизвестной.
Химиотерапия этих больных требует тщательного контроля. Они крайне плохо излечиваются в амбулаторных условиях, поскольку не способны регулярно принимать лекарственные препараты. В их лечении широко используют парентеральные методы введения. У людей, страдающих алкоголизмом, в процессе лечения чаще развиваются нейро- и гепатотоксические реакции на противотуберкулёзные препараты. Назначение витаминов В1, В12, B6 и С обязательно.
Сухость кожи и малиновый язык у таких пациентов выявляют дефицит витамина PP. Приём алкоголя в стационаре, нарушения режима и хулиганство нередко приводят к выписке больного, перерыву в лечении и дальнейшему прогрессированию процесса. Развитие современных методов ингаляционного обезболивания и лёгочной хирургии не исключают алкоголиков из списка пациентов в плане оперативного лечения. Тем не менее большинство больных с сочетанием туберкулёза и алкоголизма умирают от прогрессирования и осложнения специфического процесса в возрасте 40-49 лет.
Туберкулез и повышенное давление
Сочетание атеросклероза и гипертонической болезни с туберкулёзом лёгких встречают примерно в 25% случаев. Гемодинамика таких пациентов находится в особенно неблагоприятном состоянии, венечные сосуды сердца страдают от атеросклеротического и токсико-аллергического факторов. У них в равной степени нарушаются функции как правого, так и левого желудочка, тогда как у пациентов с изолированной лёгочной патологией функция левого желудочка сердца начинает страдать в фазу декомпенсации лёгочного сердца.
В исследованиях 80-х годов было показано, что системную артериальную гипертензию у больных фиброзно-кавернозным туберкулёзом встречают примерно в 1,5 раза реже, чем при инфильтративном туберкулёзе. Частота пограничной и артериальной гипертензии у больных туберкулёзом оказалась меньше, чем при ХНЗЛ и хроническом холецистите. Это связывают с гипотензивным влиянием туберкулёзной интоксикации и высокой частотой снижения функции коры надпочечников при туберкулёзе.
Системная артериальная гипертензия в сочетании с туберкулёзом органов дыхания может быть главной причиной возникновения кровохарканья и лёгочного кровотечения. У таких больных гемостатическая терапия без адекватного снижения АД часто бывает неэффективной.
Больные старшего возраста с системной гипертензией могут плохо переносить внутривенные инъекции изониазида, а также лечение аминогликозидами.
Некоторые гипотензивные и антиаритмические препараты могут быть небезопасны при обструктивных нарушениях вентиляционной способности лёгких - препараты, содержащие производные раувольфии (резерпин, раунатин и др.) и особенно адреноблокаторы.
Туберкулез и язвенная болезнь
Поражения ЖКТ способствуют снижению общей резистентности организма вследствие диетических ограничений, диспротеинемии, недостатка витаминов и микроэлементов. Среди больных язвенной болезнью желудка и двенадцатиперстной кишки туберкулёз лёгких встречают в 2 раза чаще, чем среди людей, не страдающих этой патологией. Резекция желудка увеличивает частоту реактивации туберкулёза и риск заболевания у инфицированных.
Частота язвенной болезни среди больных туберкулёзом в 2-4 раза выше, чем среди здорового населения. Язвенная болезнь чаще предшествует туберкулёзу, чем развивается на его фоне. Если язвенная болезнь предшествует туберкулёзу, специфический процесс обычно протекает в виде локальных форм. Если язвенная болезнь развивается у больного туберкулёзом, специфический процесс протекает неблагоприятно, особенно при локализации язвы в желудке.
Большинство противотуберкулёзных препаратов назначают per os, многие из них обладают в той или иной степени раздражающим действием на ЖКТ. Такие больные не всегда переносят пиразинамид и рифампицин, но особенно плохо - ПАСК и этионамид. При язвенной болезни, особенно на высоте её обострения, предпочтение отдают внутримышечному, внутривенному, эндобронхиальному и ректальному введению. По излечении этим больным необходимо диспансерное наблюдение, а при наличии остаточных изменений - проведение химиопрофилактики рецидивов.
Силикотуберкулез
Значительно чаще, чем в общей популяции, туберкулёз встречают у больных силикозом и другими пневмокониозами. Наиболее часто с пневмокониозами сочетаются очаговый, диссеминированный туберкулёз и туберкулёма. Диагностика часто затруднена тем, что рентгенологические признаки пневмокониоза маскируют проявления туберкулёза.
Выражено рентгенологическое сходство у туберкулёмы и силикомы (конгломерата силикотических узелков), а также у туберкулёзной каверны и распавшейся силикомы. Главный отличительный признак туберкулёзных изменений - их динамика в процессе химиотерапии. Иногда при силикотуберкулёзе ведущим клиническим признаком может быть нарастающая дыхательная недостаточность. Курс лечения больных с силикотуберкулёзом длиннее обычного.
В США больные силикозом, имеющие положительные туберкулиновые пробы, получают изониазид с профилактической целью, даже если нет никаких других поводов для назначения туберкулостатиков. При этом химиопрофилактика изониазидом при силикозе имеет более низкую эффективность, чем у остальных людей.
Туберкулез и СПИД
Туберкулёз - одна из главных оппортунистических инфекций у ВИЧ-инфицированных лиц. У больных, сначала инфицировавшихся М. tuberculosis, а затем вирусом иммунодефицита человека (ВИЧ), риск развития туберкулёза составляет 5-10% в год. Если эти инфекции развиваются в обратном хронологическом порядке, их сочетание протекает более драматично: обычно более чем у 50% ВИЧ-инфицированных туберкулёз возникает в течение нескольких месяцев, сразу вслед за первичным инфицированием. По данным на 1997 г. на Украине уровень заболеваемости туберкулёзом среди ВИЧ-инфицированных почти в 5 раз превышает таковой среди обычного населения.
Исследования второй половины 90-х годов свидетельствуют о том, что в США 3-4% больных туберкулёзом ВИЧ-серопозитивны. В Нью Йорке 42% госпитализированных мужчин с туберкулёзом были ВИЧ серопозитивны, большинство из них были наркоманами, вводившими наркотики в/в. В Африке туберкулёз - единственная ведущая инфекция, осложняющая СПИД, в Уганде 66% пациентов, госпитализированных по поводу туберкулёза, были ВИЧ-серопозитивными.
В Кот-д'Ивуаре (Берег Слоновой Кости) на аутопсии больных, умерших от СПИДа, в 40% случаев отмечен туберкулёз. Вероятность влияния ВИЧ-пандемии на заболеваемость туберкулёзом в регионах с высокой частотой туберкулёза вряд ли может быть преувеличена. Частота новых случаев туберкулёза в некоторых частях Африки (район Сахары) к концу двадцатого столетия может достичь 2000 на 100 тыс. населения.
ВИЧ разрушает лимфоциты и моноциты - главные клетки защиты, противостоящие туберкулёзной инфекции. Недостаточность противотуберкулёзного иммунитета проявляется рано, до существенного снижения количества CD4+-T-лимфoцитoв. У ВИЧ-инфицированных лиц без клинических проявлений СПИДа кожная туберкулиновая чувствительность может быть утрачена, хотя 2/3 ВИЧ-инфицированных пациентов, больных туберкулёзом, имеют положительные туберкулиновые пробы.
Хотя туберкулёз может развиваться в любую фазу течения ВИЧ-инфекции, у лиц, инфицированных М. tuberculosis, именно он опережает на 1 -3 мес. другие СПИД-ассоциированные условно-патогенные инфекции. Для ВИЧ-серопозитивных больных туберкулёзом типичное количество CD4+-T-лимфоцитов находится в диапазоне от 150 до 200 клеток в 1 мл, хотя возможны значительные индивидуальные вариации.
До появления СПИДа более 80% случаев туберкулёза локализовалось в лёгких. Однако до двух третей ВИЧ-инфицированных больных туберкулёзом имеют лёгочное и внелёгочное поражение, либо только внелёгочный туберкулёз. Примерно половина больных СПИДом имеют внелёгочные формы с туберкулёзным лимфаденитом преимущественно передних шейных лимфатических узлов.
Среди больных СПИДом и лёгочным туберкулёзом около половины имеют атипичную рентгенологическую картину с диффузными нежными лёгочными инфильтратами, аденопатией корней и прикорневой инфильтрацией. Плевральный выпот - довольно частая находка. Некоторые больные СПИДом с микробиологически доказанным наличием микобактерий в мокроте могут иметь нормальную рентгенограмму органов грудной клетки.
У больных СПИДом часто выявляют другие микобактериозы. В США примерно у 50% больных диагностируют диссеминированный процесс, вызванный М. avium, развивающийся на поздних этапах течения СПИДа. В то же время в Африке (район Сахары) среди больных СПИДом практически не отмечено случаев поражения М. avium.

Секреты долголетия: уроки из синих зон Земли

Влияние микропластика на здоровье: что говорят эксперты

Новый подход к менопаузе: заморозка ткани яичника может изменить все

Омега-3 vs. витамин D: что выбрать для здоровья иммунной системы?

Сможем ли мы добавить больше активной жизни к нашим годам?

Новое исследование: как фантазии помогают укрепить память
 Группы диспансерного учета больных и классификация туберкулёза
Группы диспансерного учета больных и классификация туберкулёза Острый и хронический диссеминированный туберкулёз
Острый и хронический диссеминированный туберкулёз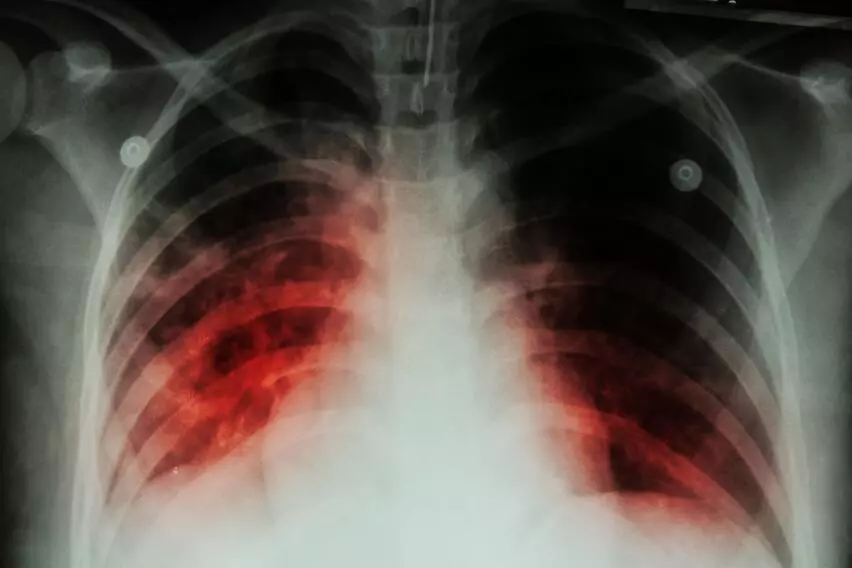 Вторичные формы туберкулеза легких
Вторичные формы туберкулеза легких Противотуберкулезные препараты: рифабутин, стрептомицин, канамицин
Противотуберкулезные препараты: рифабутин, стрептомицин, канамицин

