Методы диагностики туберкулеза
 Выявление новых случаев туберкулёза возможно различными способами, в последние годы доля каждого из них заметно меняется. Неоднозначна и точка зрения на то, как лучше выявлять туберкулёз. В Советском Союзе сложилась стройная система выявления туберкулёза, чётко функционировавшая несколько десятилетий.
Выявление новых случаев туберкулёза возможно различными способами, в последние годы доля каждого из них заметно меняется. Неоднозначна и точка зрения на то, как лучше выявлять туберкулёз. В Советском Союзе сложилась стройная система выявления туберкулёза, чётко функционировавшая несколько десятилетий.
В 1995 г. на Ежегодной конференции Международного союза по борьбе с туберкулёзом (IUATLD) в Париже ответ делегатов из многих стран на вопрос о нашей фтизиатрической службе был единодушным: система отличная, но денег на такие мероприятия в их странах нет. Остановимся на большинстве известных способов диагностики туберкулёза.
Туберкулинодиагностика
Основным методом выявления туберкулёза у детей и отчасти у подростков была и остаётся массовая туберкулинодиагностика - ежегодное внутрикожное введение туберкулина. Для этого применяют специальный туберкулиновый шприц ёмкостью 1 мл. Внутрикожно вводят 0,1 мл р-ра, поэтому все дозы рассчитывают именно на этот объём.
Туберкулин - неполный антиген (гаптен) микобактерий туберкулёза. Альттуберкулин Коха (АТК), или старый туберкулин - автоклавированный фильтрат 6-9-недельной бульонной культуры М. tuberculosis, сгущённый до 1/10 первоначального объёма. Этот препарат используют в России только фтизиатры для индивидуальной туберкулинодиагностики при решении вопроса об активности процесса или при дифференциальной диагностике. 1 мл АТК содержит примерно 100 тыс. ТЕ (туберкулиновых единиц).
Используют его в разведениях, кратных десяти. Первым называют разведение 1:10, вторым - 1:100 и т.д. Обычно применяют IV-e и VI-e разведения, содержащие в 0,1 мл 1 ТЕ и 0,01 ТЕ соответственно. В спорных случаях внутрикожно вводят 100 ТЕ или 0,1 мл р-ра АТК 11-го разведения. В большинстве европейских стран АТК не применяют, его сменил очищенный стандартный туберкулин Зейберта - PPD-S (Purified Protein Derivative - очищенный белковый дериват).
Для массовой туберкулинодиагностики в России используют очищенный туберкулин М.А. Линниковой - PPD-Л. Он освобождён от белковых фракций питательной среды, что существенно увеличивает специфичность аллергических реакций на него. Его выпускают в двух формах: стандартный раствор и сухое вещество для разведения. Для массовой туберкулинодиагностики предназначен стандартный раствор, содержащий 2 ТЕ в 0,1 мл, тогда как стандартные растворы, содержащие 5 ТЕ и 10 ТЕ в 0,1 мл, а также сухой препарат применяют только в противотуберкулёзных учреждениях.
Способ введения PPD-JI. Способом введения PPD-JI при массовой туберкулинодиагностике в России выбрана внутрикожная проба Манту. Её техника достаточна проста. Обрабатывают 70% спиртом участок кожи внутренней поверхности средней трети предплечья, в туберкулиновый шприц набирают 0,2 мл стандартного раствора PPD-JI, через иглу с пузырьками воздуха выпускают 0,1 мл. Иглу в кожу вводят срезом вверх, держа шприц максимально параллельно поверхности руки, и вводят внутрикожно 0,1 мл туберкулина. Место введения повторно спиртом не обрабатывают. Риск инфицирования места инъекции невелик, поскольку PPD- JI содержит хинизол.
Патофизиологическая основа туберкулиновой пробы - аллергическая реакция, или ГЗТ, на вводимый внутрикожно неполный антиген. Поэтому чтение такой реакции производят через 48-72 ч. Критерием оценки служит возникновение клеточного инфильтрата - папулы, поперечный диаметр которой измеряют прозрачной линейкой. Необходимо убедиться, что в месте введения образовалась именно папула, то есть приподнятость и уплотнение кожи.
- Отрицательная реакция -2 папула отсутствует, возможна гиперемия.
- Реакцию считают положительной нормергической, если диаметр папулы 5 мм и более.
- Гиперергическая реакция. Если диаметр папулы более 17мм у детей и более 212 мм у взрослых, реакцию расценивают как гиперергическую. Возникновение везикуло-некротических изменений и/или регионарного лимфангиита также свидетельствует о гиперергической реакции на туберкулин, независимо от размеров папулы.
В Великобритании положительной реакцией на пробу Манту считают папулу 10 мм и больше.
В США положительной туберкулиновой пробой с 5 ТЕ PPD считают папулу 10 мм и более.
Вираж туберкулиновой пробы - переход отрицательной туберкулиновой пробы в положительную или увеличение диаметра папулы по сравнению с результатом предыдущей пробы Манту на 6 мм и более. Вираж свидетельствует о факте инфицирования человека М. tuberculosis, формирования у него нестерильного иммунитета. Виражным лицам проводят дополнительное обследование и даже в том случае, если туберкулёз не диагностирован, проводят химиопрофилактику изониазидом. Особенно важна такая работа с лицами, оказавшимися в контакте с больным туберкулёзом бацилловыделителем (в очаге).
Частота выявления виражных детей и подростков, так же как и инфицированность населения (процент положительно реагирующих на туберкулин людей среди всех, кому проведена туберкулиновая проба), отражает эпидемиологическую ситуацию в регионе, она пропорциональна количеству бацилловыделителей, находящихся в контакте со здоровым населением.
Рассмотрим конкретный пример трактовки туберкулиновой чувствительности. У ребёнка 4-х лет после ежегодной пробы Манту была выявлена папула диаметром 10мм. Этот факт per se свидетельствовал лишь о том, что в организме ребёнка есть микобактерия, вызвавшая развитие ГЗТ. Хорошо это или плохо? В стране, где заболеваемость туберкулёзом ничтожно низка, можно было бы сразу сказать, что это плохо, что необходима химиопрофилактика. Мы же разбираем российский пример, где инфекционный фон велик, и сам факт положительной пробы ещё ни о чем не говорит. Заметим, что ребёнок родился доношенным и в роддоме прошёл вакцинацию БЦЖ.
Следовательно, в его организме может ещё оставаться вакцинный штамм ослабленных микобактерий бычьего типа. Возникает существенный вопрос о динамике туберкулиновых проб, проведённых в течение трёх предыдущих лет. Эти данные обязательно должны быть зафиксированы в амбулаторной карте ребёнка. Из них мы узнаем с высокой вероятностью - вираж ли это.
Итак, заглянув в карточку, мы видим, что в возрасте одного года реакция трактовалась как "п-7 мм", в 2 года - "п-5 мм", в 3 года - "г-5мм", а теперь - "п-10 мм". Буквой "г" обозначают гиперемию, а "п" - папулу. Такая динамика имеет следующую трактовку. Ребёнок был привит, и у него развились поствакцинальный иммунитет и аллергия, о чём свидетельствовала папула диаметром 7 мм при первой в жизни туберкулинодиагностике. К 2-м годам чувствительность к туберкулину снизилась, а к 3-м годам - угасла, поскольку в карточке отмечена лишь гиперемия.
Всё это доказывает, что в 4 года у ребёнка вновь развилась гиперчувствительность к туберкулину вследствие инфицирования, встречи с патогенной микобактерией, то есть произошёл вираж туберкулиновой пробы. Теперь ребёнок и его окружение подлежат дополнительному обследованию на туберкулёз с проведением флюорографии или обзорной рентгенографии органов грудной клетки, анализов крови и мокроты, общего клинического обследования. Ребёнку на 3 мес будет назначен изониазид, рекомендовано посещение санаторных яслей-сада для виражных детей.
С родителями будет проведена разъяснительная беседа о том, что в этом детском саду нет больных туберкулёзом, что инфицированные дети не опаснее большинства взрослых на улице, в большинстве случаев положительно реагирующих на туберкулин в нашей стране. Завершая этот комментарий, заметим, что по виражу пробы Манту у ребёнка может быть выявлен больной бациллярным туберкулёзом родитель.
В США принято внутрикожное введение 5 ТЕ очищенного туберкулина PPD-S. В остальных частях света широко распространён туберкулин PPD серии RT-23, изготовленный в Дании и широко распространяемый ВОЗ. 2 ТЕ этого препарата эквивалентны 5 ТЕ PPD-S. Раствор PPD содержит средства, снижающие адсорбцию препарата на стекле и пластиковых поверхностях. Пробы с сериями вколов удобны и экономичны, но пригодны лишь для скрининговых исследований. Внутрикожное введение туберкулина и в США считают более точным и информативным. Для больного туберкулёзом характерно возникновение папулы диаметром около 17 мм.
Гиперчувствительность к туберкулину может возникать и при контакте с непатогенными микобактериями окружающей среды, что снижает информативность этой методики. Неспецифическую чувствительность к туберкулину редко встречают в странах с северным климатом, здесь чувствительность к PPD отражает инфицированность М. tuberculosis. В странах с тёплым и влажным климатом, включая все прибрежные области юго-восточной части США, характерна неспецифическая гиперреактивность к туберкулину.
В таких областях принято рассматривать папулу с диаметром меньшим, чем 10мм, как недостоверный результат. Однако при таком подходе можно пропустить туберкулёз у лиц с низкой общей реактивностью организма. Разумным и практически обоснованным в США считается следующий подход.
Папула диаметром 52 мм и более -2 положительная реакция у лиц, контактирующих с больными туберкулёзом;
Папула диаметром 102 мм и более -2 в группах лиц с повышенным риском заболевания туберкулёзом;
Папула диаметром 152 мм и более -2 в группах с низкой распространённостью и вероятностью возникновения туберкулёза, особенно в географических зонах с высокой частотой неспецифической туберкулиновой чувствительности.
Повторение туберкулиновых проб в течение короткого периода времени (1-2 недели) приводит к бустер-эффекту, или нарастанию реактивности к туберкулину. Это важно для дифференцирования истинной чувствительности от неспецифической. При повторном введении туберкулина неспецифическая реакция не увеличивается.
Туберкулиновая анергия - отсутствие кожной чувствительности к туберкулину. Различают положительную, активную анергию, наблюдаемую у неинфицированных М. tuberculosis людей (или у излечившихся, стерилизовавшихся по отношению к М. tuberculosis), и отрицательную, пассивную - у людей с тяжёлым прогрессирующим течением туберкулёза или больных туберкулёзом в сочетании с раком, лимфосаркомой, острыми инфекционными и другими тяжёлыми заболеваниями. Её встречают у пациентов с рядом сопутствующих заболеваний и/или иммунодефицитом.
Она характерна также для 15% больных с вновь выявленным туберкулёзом, у которых по мере стабилизации процесса реактивность восстанавливается. Половина больных с милиарным туберкулёзом и треть пациентов с впервые выявленным туберкулёзным плевритом имеют отрицательные туберкулиновые пробы. Снижение или полное угасание туберкулиновой чувствительности отмечают при кори, коклюше, скарлатине, малярии, вирусном гепатите, саркоидозе, микседеме, белковом голодании, приёме цитостатиков и глюкокортикоидов.
В некоторых медицинских центрах используют серии различных антигенов, вызывающих ГЗТ, в качестве контрольных тестов при туберкулиновой анергии. К сожалению, стандартизированных антигенов для этой цели не разработано, а туберкулиновая анергия может быть антиген-специфичной.
Ложноотрицательные реакции на туберкулин возникают при технических ошибках, включая подкожное введение препарата, истечение срока годности туберкулина и др. Ложноотрицательные реакции не свидетельствуют о туберкулиновой анергии.
Среди других методов диагностики туберкулёза в некоторых регионах используют иммуноферментный анализ (ИФА), несущий информацию не о заболевании, а об инфицировании. ИФА выявляет антитела к микобактериям туберкулёза. Его информативность высока лишь в странах с низкой заболеваемостью и инфицированностью населения. Серологические исследования при туберкулёзе основаны на распознавании сывороточных иммуноглобулинов G (IgG) - антител, специфичных к микобактериальным антигенам. Применяют методы, использующие связанный с ферментом иммуносорбент (ELISA). Информативность таких исследований может быть высокой у детей и взрослых больных с внелёгочным туберкулёзом в регионах с низкой распространённостью туберкулёза.
Рентгенологические методы
Флюорография
Массовая флюорография была и пока остаётся в России традиционным методом выявления туберкулёза. Её проводят всем гражданам 1 раз в 2 года. Ежегодному обязательному флюорографическому обследованию подлежат следующие категории:
Работники предприятий пищевых отраслей промышленности, молочных кухонь, раздаточных пунктов, баз и складов продовольственных товаров, имеющие контакт с пищевыми продуктами в процессе их производства, реализации, в т.ч. занимающиеся санитарной обработкой и ремонтом инвентаря, оборудования, а также лица, имеющие непосредственный контакт с пищевыми продуктами в процессе их транспортировки на всех видах транспорта.
Работники предприятий общественного питания, торговли, буфетов, пищеблоков всех учреждений, в т.ч. обслуживающие железнодорожный автотранспорт, а также бортпроводники морского и речного транспортов.
Учащиеся техникумов, училищ, общеобразовательных школ, студенты ВУЗов перед началом и в период прохождения производственной практики на предприятиях, учреждениях и организациях, работники которых подлежат медицинским обследованиям.
Медицинские работники родильных домов, детских больниц, отделений патологии новорождённых, недоношенных.
Работники учебно-воспитательных учреждений (общеобразовательных школ, ПТУ, ТУ, средних специальных учебных учреждений и др.).
Работники сезонных детских и подростковых оздоровительных учреждений (пионерских лагерей, трудовых объединений школьников и учащихся ПТУ) перед началом работы.
Работники дошкольных и детских учреждений (яслей, садов, домов ребёнка, школ-интернатов, лесных школ, детских санаториев, круглогодичных пионерских лагерей).
Работники лечебно-профилактических учреждений для взрослых, санаториев, домов отдыха, пансионатов, домов инвалидов и престарелых и других учреждений такого типа, где пациенты принимают пищу.
Работники предприятий по санитарно-гигиеническому обслуживанию населения (банщики, работники душевых, парикмахеры, маникюрши, косметички, подсобный персонал прачечных, пунктов приёма белья, химчисток).
Тренеры, инструкторы по плаванию, работники бассейнов и лечебных ванн, проводящие процедуры.
Горничные, уборщицы, заведующие этажами гостиниц, общежитии, проводники пассажирских вагонов поездов дальнего следования.
Работники аптек и фармацевтических заводов, фабрик, занятых изготовлением, фасовкой и реализацией лекарственных средств.
Работники водопроводных сооружений, имеющие непосредственное отношение к подготовке воды, и лица, обслуживающие водопроводные сети.
Работники животноводческих ферм и комплексов.
Лица, составляющие окружение новорождённого.
Кроме того, необходимо ежегодно обследовать лиц, страдающих сахарных диабетом, язвенной болезнью желудка и двенадцатиперстной кишки, хроническими неспецифическими заболеваниями лёгких (ХНЗЛ) и другими хроническими заболеваниями, а также пациентов, получающих гормональную терапию.
Флюорографическая картотека. Занесению во флюорографическую картотеку подлежат следующие лица:
вызванные, но не явившиеся на обследование;
направленные на дополнительное обследование;
пациенты с установленным диагнозом.
Флюорограммы, выявившие норму и отклонения, не требующие дополнительного обследования, хранят 3 года. Для ускорения описания флюорограмм применяют специальный код; его полезно знать врачу обшей практики.
Кодировка флюорограмм следующая.
99 - норма
1 - полость
2 - округлая тень
3 - затенение в лёгочной ткани (неспецифическое, специфическое, среднедолевой синдром)
4 - множественные очаговые тени в лёгочной ткани (более 2-х)
5 - единичные очаговые тени в лёгочной ткани (1-2)
Размер очаговых тканей менее поперечника ребра
6 - ячеистость лёгочной ткани
7 - затенение, увеличение корней лёгких (за исключением фиброзов)
8 - фиброторакс
9 - ограниченный цирроз (1-2 поля)
10 - фиброз двух лёгочных полей
11 - фиброз одного лёгочного поля
12 - единичные фиброзные тяжи в лёгочной ткани
13 - выраженный фиброз корней лёгких
14 - диффузный пневмосклероз
15 - единичные тяжи в корнях лёгких
16 - изменения плевры (сращения, плевральные наслоения, обызвествления)
17 - междолевая волосяная плевра
18 - деформация диафрагмы, не связанная с патологией плевры
19 - состояние после операции
20 - добавочная доля
21 - изменения скелета грудной клетки (костные мозоли, синостозы, добавочные рёбра, остеофиты и т.д.)
22 - инородное тело, расположенное в лёгочной ткани
23 - обызвествления или инородное тело в мягких тканях
24 - технический брак
25 - прочие петрифицированные очаги
26 - обызвествлённый первичный комплекс
27 - крупные петрификаты в лёгочной ткани
28 - крупные петрификаты в корнях лёгких (диаметром не менее поперечника ребра)
Мелкие петрификаты в лёгочной ткани
29 - множественные петрификаты (3 и более)
30 - единичные петрификаты в лёгочной ткани (1-2)
31 - сомнительные петрификаты в лёгочной ткани
Петрификаты в корнях лёгких
32 - множественные петрификаты в корнях лёгких (3 и более)
33 - единичные петрификаты в корнях лёгких (1-2)
34 - сомнительные петрификаты в корнях лёгких
35 - сердечно-сосудистая патология
Начиная с 60-х годов, в нашей стране начало складываться ошибочное мнение о том, что туберкулёзом должны заниматься только фтизиатры, а выявлять туберкулёз можно только флюорографически. Никто словно и не заметил, что приказ Минздрава СССР от 21.07.88 № 579 "Об утверждении квалификационных характеристик врачей-специалистов" возложил обязанность по постановке диагноза туберкулёза на врача общей лечебной сети с последующей верификацией его в ПТД.
Флюорография как метод массового лучевого обследования вносит свой посильный вклад в выявление туберкулёза лёгких, но на смену тотальной флюорографии должна прийти усиленная работа с группами риска. О замене массовой флюорографии на обследования декретированных групп и групп риска говорится в приказе Минздрава РСФСР № 132 "О совершенствовании службы лучевой диагностики", вышедшем в 1991 г. Ежегодную флюорографию необходимо сохранить только в регионах с неблагоприятной эпидемиологической обстановкой. Количество действующих флюорографических установок в России остаётся высоким (в 1988 г. - 4833, а в 1996 г. - 5197).
Коротко напомним, в чём суть флюорографического обследования. Физически - это фотографирование изображения со светящегося экрана. В зависимости от аппаратуры и величины фотоплёнки получают кадры размером 7СЫ70 или 100х100 мм.
Преимущества метода - высокая пропускная способность и мобильность.
Флюорографические установки многие годы устанавливают на полноприводные и многоосные автомобили для обследования населения в труднодоступных районах. Старые системы давали дозу облучения несколько большую, чем аппараты, применяемые для прямой обзорной рентгенографии. Сейчас выпускают флюорографические установки, дающие более низкую дозу облучения. После проявления флюорографической пленки её дважды просматривают с занесением флюорографических кодов в два разных журнала для повышения качества выявления патологии. Кодирование информации проводят для ускорения работы и последующей обработки результатов с помощью компьютера.
Рентгенография
Рентгенография органов грудной клетки - важный метод диагностики туберкулёза. Её проводят в том случае, если после флюорографии или других диагностических исследований возникло подозрение на туберкулёз. Обычно выполняют прямую обзорную рентгенографию, боковую рентгенографию со стороны поражения и продольную томографию (в большинстве развитых стран отдают предпочтение КГ). Повысить информативность при снижении лучевой нагрузки позволяют методы цифровой обработки изображения с помощью ЭВМ. В последние годы метод КГ лёгких получил распространение и в России. При туберкулёзе можно встретить практически все известные рентгенологические синдромы.
• Комплекс Гона. Первичные изменения в лёгких могут оставлять после излечения кальцинаты. Комплекс Гона включает кальцинированный очаг в лёгком (очаг Гона} вместе с кальцинированным лимфатическим узлом в корне лёгкого.
Подобные изменения, не отличимые от посттуберкулёзных изменений, оставляют после себя также гистоплазмоз и кокцидиоидомикоз. Для гистоплазмоза более характерна кальцинация правых паратрахеальных лимфатических узлов.
• Скопление очагов и инфильтрация в верхнезадних сегментах верхней доли и верхнего сегмента нижней доли лёгкого - типичные признаки вторичного туберкулёза лёгких. Для инфильтратов характерна тенденция к распаду с образованием каверн.
Послойное исследование лёгких часто помогает выявить очаги в других отделах лёгких, характерные для туберкулёза и обычно не встречаемые при карциноме.
Снимки в положении лордоза позволяют выявить изменения, скрытые на рентгенограмме, сделанной в прямой проекции, сочетанием теней задних участков III2 и IV2 рёбер, передней части II ребра и ключицы. При другой локализации эта позиция не даёт дополнительной информации.
Когда туберкулёз становится неактивным или излечивается, на рентгенограмме остаются рубцовые изменения и фиброз. Поражённые верхние доли уменьшаются в объёме, типично подтягивание корней лёгких вверх и медиально. Фиброзные изменения могут кальцинироваться.
Активность туберкулёзного процесса можно оценить по рентгенограммам, сделанным в динамике. Определить активность по единичному снимку бывает трудно.
Для дифференциальной диагностики заболеваний органов дыхания важно знать синдромы, типичные для определённых заболеваний (табл. 4-1).
Табл. 4-1. Рентгенологические синдромы при некоторых заболеваниях органов дыхания
|
Синдромы |
Заболевания |
| Очаговая тень | Очаговый туберкулёз, очаговая пневмония, опухоли, очаговый пневмосклероз |
| Долевые и сегментарные затенения без признаков уменьшения лёгкого в объёме | Пневмония, инфильтративный туберкулёз лёгких, первичный туберкулёзный комплекс в фазе инфильтрации, тромбоэмболия лёгочной артерии (инфаркт-пневмония), эозинофильный инфильтрат |
| с признаками уменьшения лёгкого в объёме | Ателектаз, как осложнение туберкулёза, следствие опухоли или стеноза бронхов, инородного тела, железисто-медиастинального синдрома, ограниченная форма цирротического туберкулёза или пневмоцирроза |
| с признаками увеличения лёгкого в объёме | Опухоли плевры и лёгких, гидроторакс, пневмония (Фридлендера) |
| Тотальное (субтотальное) затенение лёгкого (синдром обширного затенения) | Плевриты и плевральные выпоты, опухоли, стафилококковая пневмония, обтурационный бронхостеноз с ателектазом лёгкого, цирротический туберкулёз, пневмоцирроз различного генеза, диафрагмальная грыжа |
| Синдром круглой тени | Туберкулёма, опухоли, пневмония, эозинофильный инфильтрат, дисэмбриогенетические образования, осумкованный плеврит, старые паразитарные образования, заполненные кисты, аневризмы сосудов |
| Синдром кольцевидной тени | Туберкулёзная каверна, абсцесс лёгкого, пристеночная полость (плевральная, осумкованный пневмоторакс), киста, булла, бронхоэктазы, распадающийся периферический рак. стафилококковая деструкция лёгкого, релаксация купола диафрагмы, тени кишечных петель |
| Диссеминации | Диссеминированный туберкулёз лёгких, опухолевые диссеминации, пневмокониоз, гранулематозы, альвеолиты, двусторонние пневмонии, аллергические поражения лёгких, застойные явления и отёк лёгких, диссеминации неясного генеза |
| Изменения лёгочного рисунка | Хронический бронхит, диффузный пневмосклероз различной этиологии, застойные явления в лёгких |
| Изменения корней лёгких и расширение средостения | Туберкулёз внутригрудных лимфатических узлов, саркоидоз, лимфогранулематоз, прикорневая пневмония, вирусные аденопатии, центральный рак лёгкого, метастазы во внутригрудные лимфатические узлы, пневмокониоз, медиастинальный плеврит, дисэмбриогенетические образования |
Бактериологические методы
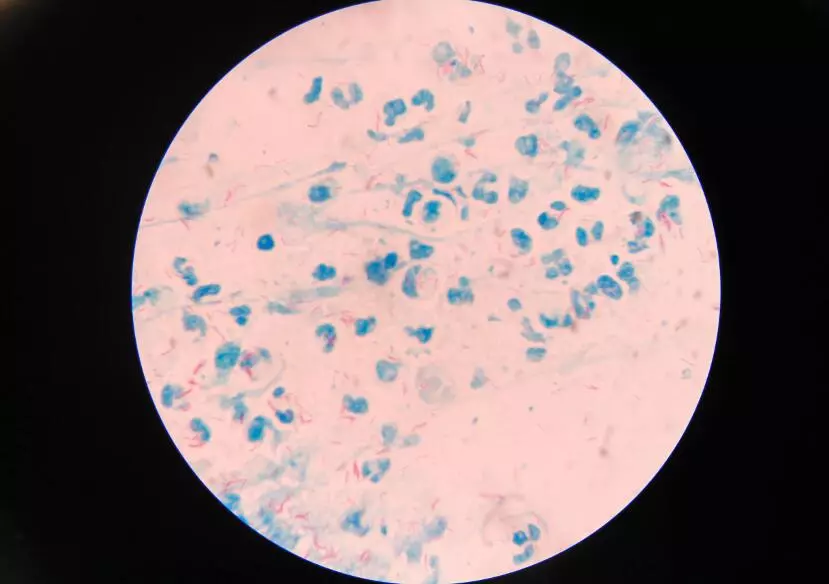
В соответствии с современными программами ВОЗ, основой выявления туберкулёза за рубежом считают проведение микроскопии мазков мокроты, полученной от кашляющих больных, обратившихся к врачам общей практики; мазки окрашивают по Цилю-Нильсену. Эта методика входит в отечественный поликлинический и клинический минимум обследования пациента, выделяющего мокроту.
В 1995 г. Минздравмедпром России в приказе № 8 "О развитии и совершенствовании деятельности лабораторной клинической микробиологии (бактериологии) лечебно-профилактических учреждений" подтвердил эту обязанность клинико-диагностических лабораторий. Обязательное бактериологическое исследование мокроты на М. tuberculosis должно быть организовано для нетранспортабельных больных, больных хроническими заболеваниями органов дыхания и мочевыводящей системы, а также для работников неблагополучных по туберкулёзу животноводческих хозяйств.
При окраске флюоресцентным красителем аурамином-родамином микобактерии можно видеть при неиммерсионном 100-кратном увеличении. Более точен результат при окраске по Цилю-Нильсену карболфуксином и иммерсионной микроскопии при 1000-кратном увеличении. Именно окраска мазка по Цилю-Нильсену рекомендована при применении технологий DOTS.
Окраска материала по Цилю-Нильсену - наиболее употребимый метод окраски М. tuberculosis. На фиксированный мазок кладут кусочек фильтровальной бумаги, размерами не превышающий размер покровного стекла; наливают на бумагу фуксин Циля и осторожно нагревают его на горелке до появления пара, после чего оставляют препарат, чтобы он немного остыл.
Затем снимают бумагу с фуксином, ополаскивают препарат водой, опускают в стаканчик с 5% р-ром серной кислоты или смесью 10 частей спирта с 1 частью соляной кислоты, прополаскивают до обесцвечивания. Тщательно промывают водой. Докрашивают любым раствором метиленового синего в течение 3-5 мин.
Мазок, окрашенный по Цилю-Нильсену, вместо докрашивания метиленовым синим можно протравить насыщенным раствором пикриновой кислоты (по Шпенглеру). Палочки, устойчивые к кислоте и спирту, окрашиваются в красный цвет, все остальные микроорганизмы - в синий. Окрашенные по Цилю-Нильсену мазки микроскопируют с иммерсионной системой не менее 10 мин. Если в окрашенном мазке содержится не менее 5 микобактерий в одном поле зрения (принято смотреть 100 полей), вероятность высева очень высока.
Наряду с мазком в развитых странах "золотым стандартом" считают посев мокроты на элективные среды (Лёвенштайна-Йенсена и др.) и определение чувствительности к туберкулостатикам. Но это уже обязанность бактериологических лабораторий, наиболее профессионально работающих при ПТД или учреждениях Госсанэпиднадзора. Сильная бактериологическая служба при неинфекционных больницах скорее исключение, чем правило.
Посев материала на среду Лёвенштайна-Йенсена проводят в бактериологической лаборатории. Рост первых колоний на классических средах отмечают через 4-8 нед. Современные методы с использованием высокоселективных сред позволяют выращивать культуры за 1-2 недели, но идентификация микроорганизма требует дополнительного времени. Современную технику посева считают очень информативной и в развитых странах в настоящее время не проводят биологические пробы с заражением морских свинок. М. tuberculosis обладает свойством вырабатывать ниацин, что отличает её от других микобактерий. Для более быстрой идентификации микобактерий разработаны методы гибридизации нуклеиновых кислот.
Если культура выделена, можно определить тип возбудителя и его чувствительность к антибактериальным препаратам. Для дифференциации возбудителя особенно важно определять термостабильность каталазы, поскольку это свойство отсутствует только у М. tuberculosis и М. bovis, наиболее патогенных и вирулентных для человека.
Чувствительность микобактерий к антибактериальным препаратам оценивают с помощью различных методов.
• Диско-диффузионный метод - простейший из них. В агар инокулируют взвесь тестируемого микроорганизма, затем на агар накладывают диск, содержащий антибиотик, а чувствительность определяют посредством измерения зоны подавления роста (оценивают в миллиметрах). Этот метод чаще применяют для определения чувствительности неспецифической флоры, а не микобактерий.
• Во фтизиатрии чаще применяют метод разведения, относимый к стандартизованным методам тестирования in vitro. Микроорганизм инокулируют в тестируемую среду (агар или бульон) и используют серийные двойные разведения антибиотика. Чувствительность определяют измерением концентрации антибиотика, угнетающей рост микобактерий. Таким образом можно определить минимальную ингибирующую концентрацию (МИК) - наименьшую концентрацию в серии двойных последовательных разведении антибиотика, полностью подавляющую видимый рост микроорганизмов.
• В последние годы распространение получил метод оценки чувствительности бактерий с использованием Е-тестов. Е-тестом называют пластиковую полоску с нанесённым стабильным градиентом концентрации антибиотика. Полоску помещают на агар с инокулированной взвесью микроорганизмов, как и при диско-диффузионном методе. Немедленное высвобождение антибиотика из Е-теста создаёт стабильный градиент вдоль оси полоски. Соответственно концентрации антибиотика вдоль полоски располагается эллипсовидная зона отсутствия роста колоний, позволяющая считывать со шкалы Е-теста значение МИК. В отличие от диффузии с дисков, Е-тест - стандартизированный количественный метод.
Пороговые значения для определения устойчивости: для изониазида - 1 мкг/мл, для рифампицина - 20 мкг/мл, для стрептомицина - 10 мкг/мл, для канамицина - 30 мкг/мл, для виомицина - 30 мкг/мл, для этамбутола - 5 мкг/мл, для этионамида и протионамида - 30 мкг/мл, для циклосерина - 50 мкг/мл, для ПАСК - 10 мкг/мл, для тиоацетазона - 2 мкг/мл. В последних руководствах чаще можно встретить следующие критерии устойчивости (табл. 4-2).
• В настоящее время разработаны коммерческие тестовые системы для определения чувствительности in vitro, основанные на методах диффузии и разведения (bioMeriex, Франция; Roche2 Diagnostics2, Швейцария; Giles2 Scentific2, США и др.).
Эти тесты в России пока практически недоступны. Многие современные коммерческие тесты используют также ДНК-полимеразный метод (полимеразную цепную реакцию, ПЦР-метод), позволяющий обнаруживать в исследуемом материале буквально считанные микобактерий (10-1000 особей) путём идентификации участка ДНК и его многократного повторения (амплификации). Результат исследования может быть получен в течение 2-х часов. Несмотря на то, что уже имеются коммерческие тест-системы Amplicor2 и Genprobe2, пока широкого распространения ПЦР-метод ещё не получил.
Табл. 4-2. Критерии устойчивости к противотуберкулёзным препаратам (мкг/мл)
|
Препараты
|
Минимальная эффективная концентрация
|
|
|
Жидкая среда
|
Плотная среда
|
|
| Изониазид |
1
|
1
|
| Рифампицин |
1
|
20
|
| Стрептомицин |
5
|
5
|
| Этамбутол |
2
|
2
|
| Протионамид |
5
|
30
|
| Канамицин |
10
|
30
|
| Флоримицин |
10
|
30
|
| Циклосерин |
30
|
50
|
| Тиоацетазон |
10
|
2
|
Правила сбора мокроты. Важную роль в микробиологической диагностике как туберкулёза, так и других бронхолёгочных заболеваний играет правильный сбор мокроты. Если медицинский работник не обучит больного грамотно откашлять и собрать мокроту, эффективность бактериологического выявления туберкулёза снижается.
Больной должен почистить зубы, тщательно прополоскать рот, сплюнуть носоглоточную слизь и слюну, откашлять и собрать только содержимое дыхательных путей.
Если у больного мало мокроты, можно с вечера назначить бромгексин, амброксол или АЦЦ, либо собирать мокроту в течение суток при условии, что ночью она будет храниться в холодном месте (без замерзания), а утром вместе с утренней порцией будет доставлена в лабораторию.
Если мокрота не отходит вовсе, применяют провоцирующую ингаляцию (1502 г NaCI2 и 102 г NaHCO23 растворить в 1 л воды) в течение 10-15 мин.
У детей исследуют промывные воды желудка, взятые толстым зондом натощак.
Утреннюю порцию мокроты необходимо доставить в лабораторию в тот же день. В условиях жаркого климата при транспортировке мокроту заливают двойным объёмом одного из консервантов (глицерин, 2% борная кислота, фосфат натрия). Для того чтобы быть уверенным, что в лабораторию направлена мокрота, а не слюна, препарат, окрашенный по Граму, должен отвечать следующим требованиям:
менее 102 эпителиальных клеток на 100 просчитанных (иначе это материал из ротоглотки);
соотношение нейтрофилы/эпителиальные клетки оставляет 25/100 2и более;
преобладание микроорганизмов одного морфологического типа (80% 2всех микроорганизмов в нейтрофилах и вокруг них).
Образцы для микробиологических исследований берут также при назотрахеальной аспирации. Прекрасным материалом для мазка и посева служит аспират желудочного содержимого, взятого рано утром. Хотя непатогенные микобактерии иногда встречаются в желудочном аспирате, их количество крайне мало и не мешает диагностике туберкулёза.
Бронхоскопия - высокоинформативный метод в диагностике туберкулёза, но использование её при взятии микробиологических образцов оправдано только при многократных неудачных попытках получения материала более простыми способами у больных с неясным диагнозом.
Вероятность положительного результата исследования мазка или посева непосредственно связана с протяжённостью и характером поражения лёгких Приблизительно третья часть пациентов с бактериовыделением может быть выявлена при первичной микроскопии окрашенного мазка мокроты. При микроскопии мазков, приготовленных из проб, взятых в течение нескольких дней, диагностика бактериовыделения повышается до двух третей. Нет необходимости использовать более пяти проб мокроты.
При ограниченных формах лёгочного туберкулёза приблизительно третья часть пациентов будет иметь отрицательный мазок мокроты даже после многократных исследований.
В настоящее время происходит изменение системы выявления и лечения туберкулёза. Реальную помощь предлагает Фонд Сороса. Его сотрудники провели экономический анализ существующих программ. По их данным, стоимость выявления одного больного при проведении массовых обследований посредством флюорографии составляет около $4000, а бактериологически с применением мазка - $1500. Эти цифры обосновывают рациональность внедрения DOTS в условиях сложной экономической ситуации.
Выявление при обращении к врачу общей практики
В сложившейся эпидемиологической ситуации всё большее значение для своевременного выявления туберкулёза приобретает фтизиатрическая настороженность медицинских работников. Пациент редко сразу оказывается на приёме у фтизиатра.
Все перечисленные ранее методы выявления туберкулёза могут быть применены врачами различных специальностей и общей сети на основании подозрительных на туберкулёз жалоб, таких как слабость, ночная потливость, длительный субфебрилитет, похудание, снижение трудоспособности и аппетита, кашель со слизистой или белёсой мокротой или подкашливание, бесплодие, длительно текущие нефриты, артриты и др.
В общей практике дифференцировать с туберкулёзом необходимо лимфаденопатии средостения (у молодых людей), плевриты, поражение 1-го, 2-го и 6-го сегментов лёгких и диссеминированные процессы. Особое внимание должно быть уделено неблагополучным в социальном плане пациентам, а также лицам, вернувшимся из исправительно-трудовых учреждений.
В 1997 г. в приказе Минздрава РФ № 171, подготовленном по опыту работы Томской области, говорится: "Лицам с наличием кашля и выделением мокроты в течение 3 нед. и более, потерей массы тела, болями в области грудной клетки, одышкой, температурой, кровохарканьем должны быть проведены 3-кратное микроскопическое исследование мокроты на БК (по методу Циля-Нильсена) и рентгенография (флюорография) грудной клетки".
Здесь следует подчеркнуть, что такое лучевое обследование как рентгеноскопия, нельзя применять без особых показаний для раннего выявления туберкулёза. Больной в этом случае получает большую дозу облучения, а информативность достаточно низка, отсутствует фиксация изображения, то есть документ, который можно использовать в сравнении или при консультациях. Рентгеноскопию, особенно её современный, низкодозный вариант, используют при плевральных и внутриполостных манипуляциях.
В Великобритании, например, при госпитализации пациента в стационар с любой патологией обязательна обзорная рентгенограмма органов грудной клетки. В рамках школьных "БЦЖ-программ" проводят туберкулинодиагностику. Выявляют больных туберкулёзом также при скрининговых обследованиях новых иммигрантов и лиц из контакта с уже выявленными больными.
Интересен путь выявления источников, прослеженный в хосписе Ньюкастла в Великобритании, описанный в материалах Европейского респираторного конгресса 1997 г. После клинического выявления одного случая абациллярного туберкулёза были обследованы все 38 обитателей этого "общежития для бездомных", у 6 из них был диагностирован туберкулёз, подтверждённый мазком и посевом на М. tuberculosis.
Молекулярный анализ ДНК возбудителя (масс-спектроскопия) выявил один общий источник заражения у трёх больных и различные у трёх других. Трое больных прошли контролируемую терапию прямо в хосписе без медицинского персонала, одного наблюдал врач и двое были госпитализированы. Высокий уровень медицинских технологий позволяет врачам не только выявлять, но и прослеживать причинно-следственные связи в эпидемиологии туберкулёза.
При проведении дифференциальной диагностики у больного с рентгенологической картиной, подобной туберкулёзу, можно прибегнуть к хирургическим методам диагностики.
Если бактериовыделение отсутствует, а клинически исключить туберкулёз не удаётся, могут быть использованы цитогистологические методы верификации заболеваний лёгких, такие как щёточная, щипковая биопсия слизистой оболочки бронхов; трансбронхиальная биопсия внутригрудных лимфатических узлов; трансбронхиальная биопсия лёгких; трансторакальная биопсия лёгких; торакоскопическая биопсия плевры; диагностическая торакотомия с биопсией лёгких, плевры, внутригрудных лимфатических узлов. Чаще эти методы применяют для исключения онкологических заболеваний.
Врач общей практики может использовать следующую схему эмпирического диагностического поиска при обследовании больного с подозрением на туберкулёз лёгких (табл. 4-3).
Табл. 4-3. Схема диагностического поиска
б) анамнезКонтакт с больными туберкулёзом, перенесённый туберкулёз, остаточные туберкулёзные изменения в лёгких, психические и физические травмы, гиперинсоляция (интенсивное ультрафиолетовое облучение), применение медицинских банок, лечение стероидными гормонами и иммунодепрессантами. Сопутствующие заболевания: сахарный диабет, язвенная болезнь желудка и двенадцатиперстной кишки, пневмокониозы, алкоголизм, хронические заболевания органов дыхания
|
Этапы диагностического поиска |
Позитивный результат |
|
Расспрос
а) жалобы |
Слабость, головная боль, повышение температуры тела, ночные поты, постоянное подкашливание, кашель с мокротой, кровохарканье, боль в грудной клетке, постепенно нарастающая одышка, снижение массы тела |
|
Физикальное обследование
|
Напряжение и/или болезненность мышц верхнего плечевого пояса, ограничение в подвижности половины грудной клетки при дыхании, притупление перкуторного звука, различная высота стояния диафрагмы или различная подвижность нижних краёв лёгких; различные локальные аускультативные феномены (при диссеминированном туберкулёзе - двусторонние) |
|
Туберкулиновая чувствительность
|
Переход реакции на пробу Манту из отрицательной в положительную в течение последнего года, резко положительная реакция, везикуло-некротическая реакция. При тяжёлом состоянии - отрицательная реакция |
|
Лабораторные исследования
|
Увеличение СОЭ до 16-40 мм/ч при незначительном лейкоцитозе или его отсутствии, лимфопения, моноцитоз, умеренный нейтрофильный сдвиг лейкоцитарной формулы влево. Выявление микобактерий в мазке мокроты, исследовании с использованием флотации и при посеве |
|
Рентгенологическое исследование
|
Наличие диссеминации с преобладающей или исключительной локализацией в верхних отделах лёгких. Локальные поражения I, II, VI сегментов (очаги, инфильтраты, особенно инфильтраты с распадом, полости без уровня жидкости, фокусы). Одностороннее или асимметричное изменение корней лёгких, наличие кальцинатов, подтянутость корней вверх |
|
Бронхологическое исследование
|
Признаки активного туберкулёза бронха, рубцы, деформация бронхов, неспецифический регионарный эндобронхит, наличие бронхо-нодулярных фистул |
Всемирная организация здравоохранения всегда следила за ситуацией, складывающейся в мире по эпидемическим и социально значимым заболеваниям. Внимание к туберкулёзу было постоянным. В последние годы эксперты ВОЗ констатировали, что во многих странах эта инфекция не контролируется правительством и органами здравоохранения. Они считают особенно приоритетной борьбу с туберкулёзом в 13 странах мира, на которые приходится 75% всех случаев этого заболевания. Это Пакистан, Индия, Бангладеш, Таиланд, Индонезия, Филиппины, Китай, Бразилия, Мексика, Россия, Эфиопия, Заир и Южная Африка.
Страны с низкой заболеваемостью туберкулёзом также не могут оставить без внимания эту проблему. В течение прошлого десятилетия сворачивание служб контроля за туберкулёзом привело к увеличению случаев в США и Восточной Европе, а также способствовало появлению лекарственно-устойчивых штаммов микобактерий. Кроме того, существуют проблемы иммиграции и туризма.
Пример успешного применения стратегии DOTS - Китай. В течение последних 5-и лет применение этой методики охватило в стране около 600 млн. человек, что спасло жизнь сотен тысяч китайцев. В то же время в тех регионах Китая, где DOTS не используют, смерть от туберкулёза - типичное явление. Туберкулёз в недавнем прошлом был основной причиной бедности в Китае: семьи с низким доходом продавали имущество, чтобы купить противотуберкулёзные средства (часто неадекватные и неэффективные) для своих близких. С появлением новой стратегии ситуация меняется.
Там где DOTS внедрена, люди перестали бояться туберкулёза, пациенты стали верить в свою излечимость. Большинство больных, лечение которых было начато сразу по выявлении, возвращаются на свои рабочие места. Семьи больше не несут потерь из своего бюджета. Тем не менее работа продолжается, поскольку ежегодно туберкулёз уносит жизнь 250 тыс. китайцев, а 1 038 200 заболевает вновь. Парадокс, но отмечено отрицательное влияние введения лечения туберкулёза в частных клиниках, где нередко проводят нерациональную химиотерапию.
Немногие сельские врачи в Китае добивались успеха, даже когда больных лекарствами бесплатно обеспечивало правительство. Эта проблема была решена посредством экономической стимуляции врачей. За каждый выявленный случай туберкулёза врач стал получать 1 доллар США, а за вылеченный случай - ещё 5 долларов.
Эффект был ошеломляющий. На экспериментальных территориях врачи стали излечивать 94% вновь выявленных больных. Широкая пропаганда DOTS средствами массовой информации привлекла к нему уже болеющих, но неэффективно леченых пациентов. У них процесс стал хроническим, у многих появилась устойчивость микобактерий к фармакологическим препаратам. Тем не менее эксперты считают реальным излечение до 80% этой категории больных.
Суть DOTS (Directly Observed Treatment Short-course) - строго контролируемое лечение коротким курсом химиотерапии, "DOTS является наиболее эффективным доступным путём для того, чтобы остановить распространение туберкулёза в мире," - сказала доктор Арата Кохи, директор Глобальной программы по борьбе с туберкулёзом (Global ТВ Programme). - "Мы видим также, что она даёт большой экономический эффект. Сейчас её время!"
DOTS - единственная признанная стратегия контроля за туберкулёзом, дающая не менее 85% излечения. Цель ВОЗ в борьбе с туберкулёзом состоит в том, чтобы излечить 85% больных с положительным результатом исследования мазка мокроты и своевременно выявить не менее 70% больных. При этом DOTS - одна из наиболее рентабельных методик в мировом здравоохранении.
Стратегия DOTS направлена на выявление и излечение туберкулёза на уровне первичного звена здравоохранения. Во многих странах расчёт на специализированные туберкулёзные учреждения не оправдался, поскольку они не смогли организовать внедрение этой методики и оставались недоступными для многих больных туберкулёзом. DOTS предполагает децентрализацию системы диагностики и лечения больных на базе существующих медицинских учреждений и её интеграцию в систему первичной медицинской помощи.
Под интеграцией подразумевают не скопление больных в одном учреждении с отрывом их от семьи и места жительства, что служит фактором, снижающим охват лечением, а единую систему руководства по оказанию противотуберкулёзной помощи в стране (регионе), единую систему подготовки кадров для реализации программы, единую систему регистрации случаев и обеспечения препаратами.
Важнейший момент в DOTS: ответственность за излечение каждого случая туберкулёза ложится на систему здравоохранения, а не на больного. Это крайне важно, поскольку большинство больных туберкулёзом, как только начинают чувствовать себя лучше в течение нескольких недель лечения, пытаются прекратить приём лекарств. А чтобы больной прекратил выделять бактерии, необходимо несколько месяцев. С внедрением DOTS система здравоохранения, а не отдельная служба отвечает за контролируемый приём лекарств каждым больным туберкулёзом, за динамическое наблюдение, абациллирование и документирование излечения.
Успех стратегии DOTS основан на пяти элементах. Отсутствие хотя бы одного элемента лишает нас возможности излечивать туберкулёз.
Ресурсы прежде всего должны быть направлены на выявление больных с положительным результатом микроскопии мокроты (заразные случаи) для направления их на лечение, поскольку они представляют собой источник инфекции. Пока не будет высокого процента излечения, не следует заниматься активным выявлением новых случаев другими методами, чтобы не расходовать ресурсы, предназначенные для лечения больных, представляющих угрозу заражения и распространяющих заболевание. Метод выявления микобактерий - микроскопия мазка с окраской по Цилю- Нильсену.
Больной должен принимать каждую дозу таблеток под контролем медицинского персонала или обученных добровольцев. Это особенно важно в течение первых двух месяцев лечения, когда пациент наиболее серьёзно болен, велик риск формирования приобретённой устойчивости микобактерий, а пациент представляет опасность для окружающих. Пациентам, не способным адекватно контактировать с работниками службы здравоохранения, необходима индивидуальная работа для продолжения лечения.
Больным туберкулёзом необходимо обеспечить полный курс лечения и контроль за тем, чтобы пациент был полностью излечен. Существует две причины, вынуждающие следить за успехом лечения.
Во-первых, в случае обнаружения микобактерий при первом обследовании мокроту следует исследовать под микроскопом через два месяца и в конце лечения для того, чтобы быть уверенным в прекращении бактериовыделения.
Во-вторых, системы записей и отчётов требуют пристального наблюдения за динамикой состояния во время лечения вплоть до излечения каждого больного туберкулёзом. Посредством анализа каждой группы пациентов становится возможной быстрая идентификация региона, где случаи успешного излечения составляют менее 85%, что требует дополнительного вмешательства координаторов программы и обучения персонала.
Правильное комбинирование и дозирование противотуберкулёзных средств, известное как краткосрочная терапия, нужно проводить в течение строго определённого периода времени. Ударное действие, позволяющее подавить и уничтожить микобактерий в организме, оказывают изониазид, рифампицин, пиразинамид, стрептомицин и этамбутол. обычно применяемые в течение 6-8 мес. в соответствии с руководством ВОЗ по лечению туберкулёза.
Обеспечение надёжными высококачественными противотуберкулёзными препаратами через систему здравоохранения - важнейшая часть стратегии DOTS, гарантирующая, что лечение больных туберкулёзом будет непрерывным. Качественные и необходимые лекарства должны быть всегда доступны для больных.
Правительство должно решительно поддерживать стратегию DOTS2 и наделить контроль над туберкулёзом высоким политическим приоритетом. Правительство и неправительственные организации должны обеспечивать материальную поддержку контроля за туберкулёзом.
Контроль должен интегрироваться с существующей системой здравоохранения, гарантируя бесплатный доступ больных туберкулёзом к лечению и поддержку руководителя центрального туберкулёзного Союза. Хорошо проработанная национальная программа по борьбе с туберкулёзом должна иметь программное руководство, местную программу тренингов, план контроля и план развития.
По мнению экспертов ВОЗ, дальнейшее промедление в распространении DOTS опасно. Случаи нелеченого туберкулёза и смертельные исходы от него продолжают встречаться. Наиболее плохим сценарием может оказаться тот, при котором туберкулёз станет в конечном счёте неизлечимым заболеванием вследствие множественной устойчивости микобактерий.
Полирезистентные возбудители обычно убивают человека. Но нередко это наступает после того, как инфицируются или заболеют члены семьи больного или его окружение.

Секреты долголетия: уроки из синих зон Земли

Влияние микропластика на здоровье: что говорят эксперты

Новый подход к менопаузе: заморозка ткани яичника может изменить все

Омега-3 vs. витамин D: что выбрать для здоровья иммунной системы?

Сможем ли мы добавить больше активной жизни к нашим годам?

Новое исследование: как фантазии помогают укрепить память
 История туберкулеза с древности до наших дней
История туберкулеза с древности до наших дней Лечение кровохарканья, легочного кровотечения
Лечение кровохарканья, легочного кровотечения Tyберкулез и беременность, ВИЧ, сахарный диабет
Tyберкулез и беременность, ВИЧ, сахарный диабет Распространённость туберкулеза в разных странах
Распространённость туберкулеза в разных странах

