Лечение хронической сердечной недостаточности
 Тактика ведения больного с ХСН предполагает выделение нескольких взаимодополняющих принципов. Конечно, медикаментозная терапия занимает в этом ряду главное место, однако и вспомогательные мероприятия, такие как соблюдение диеты и оптимального режима физической активности, помогают в достижении желанной цели.
Тактика ведения больного с ХСН предполагает выделение нескольких взаимодополняющих принципов. Конечно, медикаментозная терапия занимает в этом ряду главное место, однако и вспомогательные мероприятия, такие как соблюдение диеты и оптимального режима физической активности, помогают в достижении желанной цели.
Принципы рационального ведения больных с ХСН подразумевают одновременное решение нескольких задач.
Диета больных при ХСН должна быть калорийной, легко усвояемой и, самое главное, содержать малое количество соли. Это крайне важно и намного эффективнее, чем ограничение приема жидкости. Больной должен принимать не менее 750 мл жидкости при любой стадии ХСН. Ограничение соли имеет 3 уровня:
1-й - ограничение продуктов, содержащих большое количество соли, суточное потребление хлорида натрия менее 3 г/сут (при I ФК ХСН);
2-й - плюс не подсаливание пищи и использование при ее приготовлении соли с низким содержанием натрия, суточное потребление хлорида натрия 1,2 -1,8 г/сут (II - Ш ФК ХСН);
3-й - плюс приготовление пищи без соли, суточное потребление хлорида натрия менее 1 г/сут (IV ФК).
Ограничение соли, а не воды - главный принцип оптимальной диеты больного с ХСН. Более того, если пациент с ХСН жалуется на постоянную жажду, то причиной этого может быть альдостеронемия или нарушение осмолярности плазмы, что приводит к избыточной продукции антидиуретического гормона. В таких случаях, кроме назначения альдактона, приходится временно разрешать пациенту прием жидкости и идти на внутривенное введение электролитных растворов (оптимально панангина в дозах 60 - 120 мл внутривенно капельно).
Физическая реабилитация пациентов занимает важное место в комплексном лечении больных с ХСН. Подразумевается ходьба, или тредмил, или велотренинг 5 раз в неделю по 20 - 30 мин. при достижении 80% от максимальной частоты сердечных сокращений (ЧСС) или при достижении 50-70% от максимального потребления кислорода. Продолжительность такого курса тренировок в контролируемых исследованиях достигала 1 года, хотя в практике возможно и более длительное применение. При проведении длительных тренировок может снижаться активность нейрогормонов и восстанавливаться чувствительность к медикаментозной терапии.
Это главное отличие от принципов, провозглашавшихся еще 10 лет назад. Резкое ограничение нагрузок оправдано лишь в период развития левожелудочковой недостаточности. Вне острой ситуации отсутствие нагрузок ведет к структурным изменениям скелетных мышц, которые сами по себе изменены при ХСН, синдрому детренированности и в дальнейшем - к неспособности выполнять физическую активность. А умеренные физические тренировки (конечно, на фоне терапии) позволяют снизить уровень нейрогормонов, повысить чувствительность к медикаментозному лечению и переносимость нагрузок, а следовательно, и эмоциональный тонус, и "качество жизни".
Эволюция взглядов на лечение ХСН
Медикаментозная терапия подразумевает 2 основных принципа: инотропную стимуляцию сердца и разгрузку сердечной деятельности. Из положительных инотропных средств для длительного лечения ХСН применяют сердечные гликозиды. Разгрузка сердца может быть разделена на 4 вида - объемная (применяются диуретики), гемодинамическая (вазодилататоры и/или дигидроперидины длительного действия), нейрогуморальная (ингибиторы ангиотензинпревращающего фермента (ИАПФ), антагонисты рецепторов к А II (АРА II), антагонисты АЛД) и миокардиальная - (блокаторы бета-адренорецепторов). '
Следующая схема иллюстрирует эволюцию взглядов на лечение ХСН. Более 200 лет, после внедрения сердечных гликозидов (1775 г.) и до начала 90-х годов XX в., главным принципом лечения ХСН считалась стимуляция сердца. Ставился знак равенства между плохой работой сердца и признаками ХСН, что получило название кардиальной модели ХСН. Если уподобить сердце больного с ХСН усталой лошадке, везущей в горку тележку с дровами, то инотропные средства - это кнут. Лошадь можно подстегнуть, она побежит быстрее и доберется до места назначения, если не свалится замертво, выбившись из сил.
С 50-х годов разрабатывалась кардиореняльная модель ХСН, предполагавшая ведущую роль почек и избыточной задержки жидкости в развитии и прогрессировании ХСН. Ключом к успешному лечению считали мочегонные средства. Если вернуться к нашей аллегории, то смысл назначения диуретиков - это сбросить часть дров с телеги, с меньшим грузом лошадка доберется до цели. Но ведь за остатками дров придется вернуться. Так и при назначении мочегонных препаратов, после диуреза активируется РААС, происходит задержка жидкости и требуется продолжение лечения диуретиками.
С 70-х годов господствовала гемодинамическая теория ХСН, в которой главенствующая роль отводилась нарушениям периферического кровообращения и оптимальными средствами терапии объявлялись периферические вазодилататоры, расширяющие артериолы и венулы и опосредованно снижающие нагрузку на сердце. В нашем примере это можно уподобить тому, что для усталой лошади можно выровнять и замостить дорогу, а на колеса тележки надеть резиновые шины и тем самым облегчить ее передвижение. Не радикальный выход из положения, но очевидное улучшение.
В 80-е годы ведущей стала нейрогуморальная теория патогенеза ХСН, приведшая к началу 90-х годов к формированию концепции "кардиомиопатии перегрузки". Было доказано, что активация не только циркулирующих, но и тканевых нейрогормонов при ХСН приводит к специфическим изменениям в органах и системах организма, в том числе и в сердце, независимо от характера заболевания, приведшего к декомпенсации. Для лечения стали применять препараты, блокирующие активность нейрогормонов, даже несмотря на то, что такие средства могут снижать сократимость миокарда. То, что казалось невозможным на протяжении более 200 лет, стало реальностью. В лечении ХСН начали использовать препараты, обладающие отрицательным инотропным эффектом, ИАПФ и особенно бета-адреноблокаторы. В примере с нашей лошадкой - значит остановиться, дать ей отдохнуть, покормить и затем по принципу "тише едешь - дальше будешь" добраться до места назначения.
Конечно, в каждой из приведенных теорий существует рациональное зерно, и дополнение наших представлений сформировало "золотые" для каждого периода времени стандарты терапевтического лечения ХСН:
- до 50-х годов - сердечные гликозиды;
- 50 - 60-е годы - плюс мочегонные средства (два препарата);
- 70-е годы - плюс вазодилататоры (три препарата);
- 80-е годы - плюс ИАПФ (четыре препарата), затем минус вазодилататоры (возврат к трем препаратам);
- 90-е годы - плюс бета-блокаторы (четыре препарата).
Продолжающиеся исследования должны принести новые знания и, возможно, новые основные препараты для лечения ХСН, но на лето 1999 г. оптимальными и доказанными являются сочетания указанных препаратов.
При неэффективной медикаментозной терапии показано хирургическое лечение, предполагающее применение искусственного ЛЖ или пересадку сердца.
В нашем примере хирургическое лечение больных с ХСН -это попытка сменить лошадь или пересесть на автомобиль.
В.Ю.Мареев
НИИ кардиологии им. А.Л.Мясникова РКНПК МЗ РФ

Секреты долголетия: уроки из синих зон Земли

Влияние микропластика на здоровье: что говорят эксперты

Новый подход к менопаузе: заморозка ткани яичника может изменить все

Омега-3 vs. витамин D: что выбрать для здоровья иммунной системы?

Сможем ли мы добавить больше активной жизни к нашим годам?

Новое исследование: как фантазии помогают укрепить память
 Стеноз клапана легочной артерии
Стеноз клапана легочной артерии Слипчивый ревматический перикардит
Слипчивый ревматический перикардит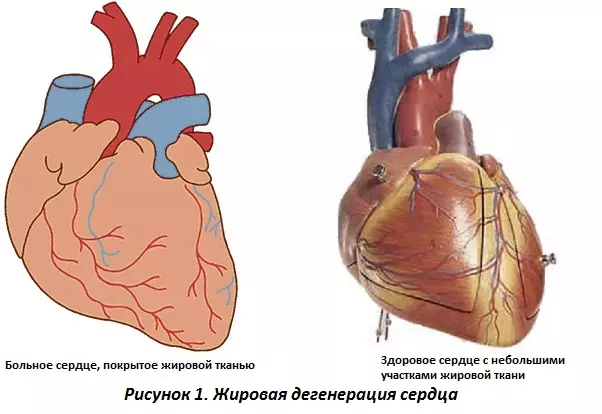 Жировая дистрофия сердца (ожирение сердца)
Жировая дистрофия сердца (ожирение сердца) Кардиогенный и некардиогенный отек легких
Кардиогенный и некардиогенный отек легких

