Деформации стоп
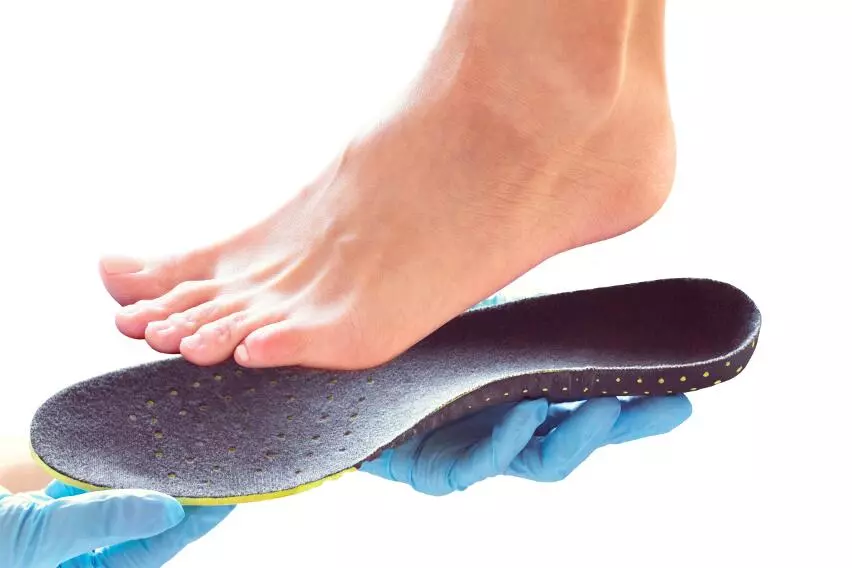 Приобретеное продольное плоскостопие
Приобретеное продольное плоскостопие
При этом заболевании происходит деформация стопы с уплощением ее продольного свода. Причины развития продольной деформации свода стопы разнообразны, зависят от состояния мышечно- связочно-костного аппарата, содержания кальция, от внешних воздействий.
Травматическая форма деформации – как следствие переломов костей стопы и голеностопного сустава, при повреждении мягких тканей, укрепляющих свод стопы.
Паралитическая деформация – развивается вследствие паралича или пареза мышц, поддерживающих свод стопы. Такая деформация стопы характерна для перенесенного полиомиелита, спастических параличей, заболеваний спинного мозга.
Статическая деформация стоп – развивается как следствие перегрузки стопы. Причиной может являться быстрое увеличение массы тела (ожирение, беременность), тяжелая физическая работа, связанная с нагрузкой, а также исчерпание компенсаторных возможностей с возрастом, при общих атрофических явлениях (некачественное питание, длительное голодание, и др.).
Диагноз продольного плоскостопия обосновывается врачом на основании данных клинического обследования, плантографии и рентгенографии. Пациенты обращают внимание на появление утомляемости в нижних конечностях. Нередки и периодические боли в области продольного свода стоп, в голенях при ходьбе, к концу дня. С развитием болезни начинают беспокоить боли в области бедер, поясницы. Как следствие нарушения походки, появляются отеки стоп, голеностопных суставов, развиваются артрозы суставов стоп.
К оперативному лечению продольной деформации стопы прибегают крайне редко, в исключительных случаях.
Лечение продольного плоскостопия преимущественно консервативное, направленное на купирование болевого синдрома и профилактику прогрессирования деформации стоп. Применяют теплые ножные ванны с солевыми растворами, с отварами трав, массаж стоп. Лечебная гимнастика направлена на укрепление мышечно-связочного аппарата стопы. Это упражнения на сгибание и супинацию стоп, сгибание и разгибание пальцев стоп, c использованием предметов: мяч, скалка и пр.
При сильных болях рекомендуют ограничение нагрузки на стопы, нередко – постельный режим на 2-3 недели, а далее массаж стоп и лечебную гимнастику.
Физиотерапевтические процедуры включают парафиновые и озокеритовые аппликации, фонофорез гидрокортизона, электрофорез новокаина. Необходимо регулярно повторять курсы консервативного лечения в течение года.
Людям, склонным к развитию плоскостопия, рекомендуют десинтометрию костей в периоды интенсивного роста, увеличения массы тела, беременности, климактерического периода.
Профилактические мероприятия включают в себя лечебную гимнастику. Применяют упражнения направленные на повышение выносливости стопы к нагрузке, на укрепление мышц, участвующих в поддержании свода стопы.
Пациентам, страдающим продольным плоскостопием, рекомендуют ношение ортопедической обуви, ортопедических стелек, что позволяет создать положение удобное для стопы. При 3-й степени продольного плоскостопия – рекомендуют ортопедическую обувь в виде ботинка со шнуровкой.
Приобретенное поперечное плоскостопие Наиболее частая причина развития поперечного плоскостопия - постоянная повышенная статическая нагрузка на стопы на фоне конституциональной предрасположенности, реже – вследствие перенесенных травм, заболеваний нервной системы.
Поперечное плоскостопие – следствие недостаточности мышечно-связочного аппарата, в сочетании с функциональной слабостью мышц стопы и голени. Однако остается спорной роль мышечной слабости в формировании поперечного плоскостопия, так как на стопе не существует мышц, сближающих плюсневые кости. Тем не менее электромиографическими исследованиями было указано на первичные изменения функциональных свойств мышц голени и стопы при развитии поперечного плоскостопия.
Поперечное плоскостопие клинически проявляется деформациями стопы. Это латеральное отклонение 1-го пальца стопы; костно-хрящевые разрастания по медиальному краю головки 1-й плюсневой кости; натяжение сухожилий разгибателей пальцев стоп (под кожей, на тыле стопы); появление омозолелостей кожи на подошвенной части стопы; так называемая молоткообразная деформация 2-го, 3-го пальцев стопы.
С развитием деформации стопы, на выступающую медиально головку 1-й плюсневой кости оказывается постоянное давление обувью, что является одной из причин появления костно-хрящевых разрастаний по медиальному краю кости, и развития бурсита 1-го плюснефалангового сустава. Латеральное отклоненный 1-й палец и молоткообразнодеформированные 2-й и 3-й пальцы стопы, более сильно подвергаются постоянному давлению краями обуви. Следствием этого, является формирование вросшего ногтя 1-го пальца стопы, появление мозолей на области межфалангового сустава 2-го и 3-го пальцев.
Диагноз поперечного плоскостопия врач устанавливает на основании данных клинического осмотра, плантографии и рентгенологического исследования. Пациенты, страдающие приобретенным поперечным плоскостопием, обычно жалуются на утомляемость нижних конечностей при ходьбе или при длительном стоянии. Так же беспокоят периодически появляющиеся боли в головки 1-й плюсневой кости, боли со стороны подошвы, в проекции головок 2-й и 3-й плюсневых костей. Все это обусловливает и трудности в подборе обуви.
Лечение приобретенного поперечного плоскостопия обычно консервативное – направленное на устранение болевого синдрома и профилактику дальнейшего прогрессирования деформации стопы.
В комплекс традиционного консервативного лечения входят: теплые ножные ванны с солевыми растворами, с отварами трав; лечебная гимнастика и массаж стоп и голеней. Используемые физиотерапевтические методики включают озокеритовые и парафиновые аппликации, электрофорез лекарственных препаратов (раствор новокаина и др.), фонофорез с гидрокортизоном.
Также используют разнообразные, корригирующие стопу, приспособления: резиновые манжеты, надеваемые на передний отдел стопы; П-образные прокладки между 1-м и 2-м пальцами; ортопедические стельки для постоянного ношения в обуви. При выраженной деформации стопы применяют различные виды ортопедической обуви.
При 1-й степени поперечного плоскостопия – обычно использую только консервативные методики лечения. Так как устранить развившуюся деформацию стоп консервативными методиками невозможно, используют и методики хирургической коррекции стопы, согласно показаниям.
При 2-й и 3-й степени поперечного плоскостопия, сопровождающейся стойким болевым синдромом, нарушениями функции стопы (опора и ходьба), прогрессирующей деформацией стопы, и безуспешности консервативных методик лечения – применяют оперативное лечение.

Секреты долголетия: уроки из синих зон Земли

Влияние микропластика на здоровье: что говорят эксперты

Новый подход к менопаузе: заморозка ткани яичника может изменить все

Омега-3 vs. витамин D: что выбрать для здоровья иммунной системы?

Сможем ли мы добавить больше активной жизни к нашим годам?

Новое исследование: как фантазии помогают укрепить память
 Грыжа межпозвоночного диска
Грыжа межпозвоночного диска Компрессионная терапия, компрессионный трикотаж при хронической венозной недостаточности
Компрессионная терапия, компрессионный трикотаж при хронической венозной недостаточности Лечение варикозного расширения вен лазером
Лечение варикозного расширения вен лазером Каким должен быть хирургический костюм для операционной: нормы, виды и обзор актуальных моделей
Каким должен быть хирургический костюм для операционной: нормы, виды и обзор актуальных моделей

