Тиреоидит
 Тиреоидитом называется воспаление щитовидной железы. Оно может быть болезненным или протекать в мягкой форме, и вызывается инфекцией или травмой.
Тиреоидитом называется воспаление щитовидной железы. Оно может быть болезненным или протекать в мягкой форме, и вызывается инфекцией или травмой.
Безболезненное состояние щитовидной железы при тиреоидите может быть вызвано аутоиммунным заболеванием или же являться следствием приема лекарственных препаратов.
- Этапы развития тиреоидита, причины заболевания, факторы риска
- Общие симптомы тиреоидита, варианты лечения тиреоидита
- Острый, подострый тиреоидит. Тиреоидит Хашимото
- Абсцесс щитовидной железы, гнойный (пиогенный) тиреоидит
Существует несколько типов тиреоидита. Наиболее распространенными из них являются:
- тиреоидит Хашимото;
- подострый гранулематозный;
- послеродовой;
- подострый лимфоцитарный;
- лекарственный.
Этапы развития тиреоидита, причины заболевания, факторы риска
Большинство форм заболевания проходит 3 этапа: гиперактивность щитовидной железы (гипертиреоз), недостаток щитовидных гормонов (гипотиреоз) и возвращение к нормальной функции.
Когда щитовидная железа воспаляется, она производит слишком много тиреотропных гормонов, в результате чего у человека развивается гипертиреоз. Впоследствии, когда количество свободных гормонов уменьшается, появляется гипотиреоз.
Возможные причины тиреоидита:
- проблемы с иммунной системой;
- вирусы;
- прием некоторых препаратов, таких как амиодарон, интерферон-альфа, препараты лития.
Иногда тиреоидит может развиваться, если у человека есть болезнь Грейвса или аутоиммунное расстройство, вызывающее гипертиреоз.
Наибольшая угроза появления такого заболевания существует у женщин молодого и среднего возраста. Тем не менее, мужчины так же могут страдать от некоторых форм тиреоидита. Иногда, даже если заболевание было излечено полностью, спустя несколько лет у человека развивается гипотиреоз.
Беременные женщины с положительным результатом теста на антитела щитовидной железы в течение первого триместра имеют от 30 до 50% вероятности развития послеродового тиреоидита. Также к заболеванию может привести слишком большое количество йода.
В некоторых случаях причина заболевания может оставаться неустановленной.
Общие симптомы тиреоидита, варианты лечения тиреоидита
В зависимости от типа заболевания, щитовидная железа может быть:
- увеличенной, но не чувствительной;
- увеличенной и болезненной, причем боль распространяется на челюсти и уши;
- увеличенная только с одной стороны.
У больного также может присутствовать один или несколько симптомов:
- прохладная, сухая кожа;
- низкая частота пульса;
- медленная реакция, слабые рефлексы;
- хриплый голос;
- отсутствие аппетита;
- чувство усталости;
- небольшое повышение температуры;
- запор;
- повышенная потливость;
- потеря веса до 5 кг.
Возможные варианты лечения тиреоидита
Лечение зависит от типа тиреоидита и фазы, в которой заболевание находится. Исходя из типа, врачи назначают следующее лечение:
- прием левотироксина;
- кортикостероиды, например, преднизон или дексаметазон для уменьшения воспаления при тяжелой степени заболевания;
- препарат пропранолол;
- тироксин для восстановления уровня Т4;
- краткосрочные бета-блокаторы для снятия неприятных симптомов;
- антибиотики внутримышечно;
- хирургические процедуры.
Острый, подострый тиреоидит. Тиреоидит Хашимото
Острый тиреоидит
Клиническое течение острого инфекционного тиреоидита: безболезненное на начальном этапе заболевания и болезненное после увеличение щитовидки.
Щитовидная железа человека удивительно устойчива к инфекциям. Это связано с высокой степенью васкуляризации, лимфодренажем и присутствием йода в её тканях. Однако при определенных обстоятельствах, особенно у детей от 1 года до 4 лет в пазухах щитовидки, особенно в левой доле, могут образовываться свищи. Без лечения они могут трансформироваться в абсцесс.
Острый тиреоидит встречается примерно в 0,1-0,7% случаев, однако без лечения может даже привести к летальному исходу.
Подострый тиреоидит
Подострый тиреоидит имеет такое же клиническое течение, как и послеродовой, но сопровождается болью в средней части шеи, челюстях и затылке. Щитовидная боль в основном отмечается во время тиреотоксической фазы. Рецидивы после лечения происходят редко. Подострая форма болезни называется также тиреоидитом де Кервена, или гранулематозным. Впервые это заболевание было описано в 1904 году и считается довольно редкой формой воспаления щитовидки. При таком состоянии железа опухает быстро, становится очень болезненной и чувствительной.
Параллельно с опуханием железа производит гормон Т4, и у больного человека развивается гипертиреоз. С помощью лекарственных препаратов от него можно избавиться в течение нескольких недель. Больным в это время рекомендован постельный режим из-за повышения температуры и лихорадки.
Хотя этот тип тиреоидита схож по течению с инфекционным, антибиотики не применяются, поскольку инфекционный агент не определяется. Лечение заключается в соблюдении постельного режима и приеме жаропонижающих и антивоспалительных препаратов. Причины заболевания устанавливаются редко. Предположительно — серьезные инфекции дыхательных путей, ангины. В ряде случаев болезни была установлена взаимосвязь между вирусом свинки и появлением воспаления. У некоторых больных были зафиксированы высокие уровни антител паротита или орхита.
Иногда врачи назначают кортизон и гормон Т4. Процент выздоровевших пациентов очень большой, железа возвращается к нормальной функции через несколько недель или месяцев. Рецидивы случаются редко, однако тенденция к повторению воспаления существует.
Тиреоидит Хашимото
Тиреоидит Хашимото (далее ТХ), называемый также аутоиммунным или хроническим лимфоцитарным, является наиболее распространенным типом заболевания. Оно получило свое название в честь японского врача Хакару Хашимото, который впервые описал его в 1912 году. Тиреоидит Хашимото является наиболее распространенной причиной гипотиреоза.
Щитовидная железа при ТХ может быть увеличена, причем как целиком, так и частично. Суть заболевания заключается в том, что щитовидная железа становится неспособной преобразовывать йод в тиреоидные гормоны и «компенсирует» это путем увеличения.
При этом состоянии железа может поглощать радиоактивный йод в парадоксально больших количествах, поскольку орган сохраняет функцию «приемника» даже после нарушения способности производить гормон ТТГ. По мере прогрессирования болезни гипофиз побуждает щитовидку вырабатывать ТТГ, уровень Т4 падает, и в результате развивается гипотиреоз.
Такая цепочка процессов может произойти в течение довольно короткого промежутка времени (например, нескольких недель или лет). Лечение обычно начинают с заместительной терапии, а именно употребления гормонов щитовидной железы.
Абсцесс щитовидной железы, гнойный (пиогенный) тиреоидит
Острый гнойный тиреоидит, или же абсцесс щитовидки, является редким состоянием. Обычно он появляется у детей с предрасполагающими факторами, например, грушевидными свищами или аномалиями щитовидно-язычного канала. У взрослых предрасполагающим фактором является многолетний зоб и злокачественные опухоли щитовидной железы, а также сахарный диабет, иммуносупрессии.
Еще один фактор риска — это стафилококки, колонизирующие полость ротоглотки. Это приводит к септицемии, остеомиелиту или септическому тромбофлебиту. Для оперативной антибактериальной терапии необходимы биопсия и бакпосев. Хирургическое дренирование необходимо при обширных абсцессах.
Гнойный тиреоидит в некоторых источниках также называют пиогенным. Медицинское отличие состоит в том, что при пиогенном тиреоидите железа не только воспаляется, но и отекает. Это состояние болезненное, гнойный тиреоидит необходимо срочно лечить, поскольку без лечения инфекция может привести к смерти.
Лечение заключается в устранении причины воспаления, обычно назначаются антибиотики, а после — препараты для коррекции уровня гормонов.

Секреты долголетия: уроки из синих зон Земли

Влияние микропластика на здоровье: что говорят эксперты

Новый подход к менопаузе: заморозка ткани яичника может изменить все

Омега-3 vs. витамин D: что выбрать для здоровья иммунной системы?

Сможем ли мы добавить больше активной жизни к нашим годам?

Новое исследование: как фантазии помогают укрепить память
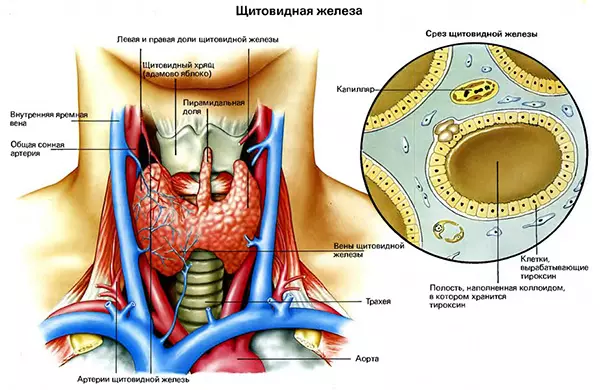 Эутиреоидный синдром, кровоизлияние в щитовидную железу
Эутиреоидный синдром, кровоизлияние в щитовидную железу Сахарный диабет 1 типа, диабет 2 типа, гестационный диабет
Сахарный диабет 1 типа, диабет 2 типа, гестационный диабет Недостаточность молибдена
Недостаточность молибдена Вилочковая железа (тимус)
Вилочковая железа (тимус)

